Как лечить воспаление шейки матки
Содержание
Воспаление шейки матки: причины, симптомы и лечение
Воспаление шейки матки на сегодняшний день считается одним из самых распространенных гинекологических заболеваний. Недуг сопровождается дискомфортом, болями, нехарактерными вагинальными выделениями, а при отсутствии терапии чреват опасными осложнениями вплоть до образования спаек между стенками органов в малом тазу.
Сегодня многие женщины ищут любую дополнительную информацию о данной патологии. Почему развивается воспаление шейки матки? Симптомы и лечение, диагностика и факторы риска, профилактика и возможные осложнения — это важные сведения. С данной информацией обязательно нужно ознакомиться.
Воспаление шейки матки: причины возникновения
Шейка матки является своего рода переходным звеном между верхними отделами половых путей и полостью матки. Внутри шейки проходит цервикальный канал, который выстелен цилиндрическим эпителием. Клетки его выделяют специфический секрет, защищающий матку от проникновения разного рода патогенов. В зависимости от локации воспалительного процесса выделяют:
- Эндоцервицит — цервикальное воспаление шейки матки.
- Экзоцервицит — воспаление влагалищного сегмента шейки.
Почему развивается воспаление шейки матки? Причины кроются в интенсивном размножении болезнетворных микроорганизмов, которые попадают в ткани половых как извне, так и из других органов (вместе с током лимфы и крови). В зависимости от природы возбудителя цервицит может быть бактериальным, грибковым (чаще всего воспаление связано с активностью грибков рода Кандида) или вирусным.
Развитие патологии нередко связано с проникновением в организм специфической инфекции, например, хламидий и гонококков. Но воспаление может быть и неспецифичным — оно развивается на фоне активации стафилококков, стрептококков, кишечной палочки и прочих условно патогенных микроорганизмов, которые присутствуют в тканях каждого человека.
Существуют ли факторы риска?
Воспаление шейки матки, безусловно, связано с активностью патогенных микроорганизмов. Тем не менее есть факторы риска, воздействие которых повышает вероятность развития недуга.
К их списку относят:
- наличие сопутствующих воспалительных заболеваний в области малого таза;
- воспаление цервикального канала шейки матки часто развивается на фоне травм (это может быть связано с родами, абортами, диагностическими выскабливаниями, применением внутриматочных средств контрацепции);
- частая смена половых партнеров, особенно если речь идет о незащищенных контактах;
- гормональные расстройства (снижение уровня эстрогенов приводит к истончению слизистых оболочек шейки матки);
- общее или локальное снижение иммунной активности;
- опущение влагалища и матки;
- неправильное использование химических спермицидов, спринцевание с использованием потенциально опасных растворов.
Острое воспаление шейки матки: симптомы
Клиническая картина при подобном заболевании во многом зависит от многих факторов, в том числе и от природы возбудителя.
- К числу первых симптомов относят появление нехарактерных вагинальных выделений, часто с неприятным запахом. При поражении хламидиями они обильные, слизистые, иногда с примесями гноя. А вот трихомонадная инфекция сопровождается появление желтоватых (иногда с зеленоватым оттенком) пенистых, зловонных выделений. При воспалении грибкового происхождения на стенках влагалища можно наблюдать образование творожистых отложений (они имеют характерный кисловатый запах).
- Возможно повышение температуры тела (как правило, до 37-38 градусов). Интоксикация, естественно, сопровождается слабостью, сонливостью, ломотой в теле, хотя подобные симптомы отмечаются далеко не у каждой пациентки.
- Многие женщины жалуются на боли в низу живота, которые носят тупой, тянущий характер (часто дискомфорт локализован в надлобковой области).
- Болевой синдром может распространяться на поясницу и область крестца.
- Во время полового акта возможно появление дискомфорта, иногда даже болей.
При подобных симптомах очень важно обратиться к специалисту. Чем раньше будет начата терапия, тем ниже вероятность развития тех или иных осложнений.
Хронические формы цервицита
Совсем иначе выглядит клиническая картина при хроническом воспалении шейки матки. Симптомы подобной патологии следующие:
- наличие постоянных, хоть и скудных мутноватых, слизистых выделений (иногда в них можно заметить небольшие примеси гноя);
- болезненность, ощущение жжения во время мочеиспускания, зуд в области уретры;
- боли внизу живота;
- некоторые пациентки отмечают появление выделений с примесями крови во время или после полового акта;
- при осмотре врач может заметить отечность слизистых оболочек шейки матки и верхней части влагалища;
- иногда состояние пациентки обостряется, но затем наступает период относительного благополучия.
Стоит отметить, что хроническая форма заболевания опасна, так как тяжело поддается лечению — патогенные микроорганизмы постепенно вырабатывают устойчивость к воздействию тех или иных антибактериальных (противовирусных, противогрибковых) препаратов, поэтому подобрать эффективное лекарство очень сложно.
Виды и формы воспаления. Особенности клинической картины
Разумеется, подобная патология может приобретать разные формы. Существует множество систем классификации цервицитов. В зависимости от особенностей клинической картины выделяют несколько видов.
- Гнойный цервицит. При данной форме заболевания воспалительный процесс затрагивает не только цилиндрический слой эпителия, но и более глубокие ткани. В таком случае всегда существует риск возникновения проблем с оплодотворением и вынашиванием ребенка.
- Атрофический цервицит. В данном случае воспалительный процесс сопровождается постепенным истончением (атрофией) слизистых оболочек шейки матки. Такое нередко наблюдается у женщин, перенесших различные гинекологические процедуры, а также у пациенток в период климакса (связано со снижением количества эстрогенов).
- Кистозный цервицит. Если воспалительный процесс является результатом сочетания нескольких штаммов бактерий (например, трихомонады, гонококка, стрептококка), то может наблюдаться неконтролируемое разрастание цилиндрического эпителия шейки матки. При отсутствии лечения подобное изменение структуры приводит к формированию кист небольших размеров.
В зависимости от площади поражения выделяют:
- очаговое воспаление (патологический процесс локализирован в отдельных участках шейки матки);
- диффузную форму заболевания (воспаление распространяется на все ткани шейки).
Лабораторные методы диагностики
Подозрения на наличие воспаления шейки матки возникает у врача еще во время сбора анамнеза и гинекологического осмотра. Тем не менее для постановления точного диагноза и определения причин развития недуга необходимы дополнительные тесты и процедуры.
- Общий анализ крови и мочи поможет подтвердить наличие воспалительного процесса.
- Проводится анализ на скрытые инфекции, которые предусматривает исследование крови на наличие тех или иных специфических антител.
- Цитологическое исследование образцов, взятых из шейки матки также весьма информативно.
- Обязательным является бактериологический посев мазка. Такая процедура дает возможность точно определить природу возбудителя, а также оценить его чувствительность к тому или иному препарату.
- В некоторых случаях врачи назначают и проведение ПЦР. Подобный анализ дает возможность выделить ДНК возбудителей в слизи, взятой из шейки матки.
Инструментальная диагностика
Гинекологического осмотра достаточно для того, чтобы определить наличие патологического процесса. Тем не менее обязательными являются дополнительные обследования.
- Пациенткам показана кольпоскопия. Данная процедура подразумевает осмотр шейки матки с помощью специального увеличительного прибора. Так врач сможет установить размеры пораженного участка, определить характер воспаления.
- В обязательном порядке проводится УЗИ органов малого таза. Это простая и доступная процедура, которая дает возможность оценить характер воспалительного процесса, обнаружить наличие спаек, полипов, кистозных образований и прочих сопутствующих заболеваний органов репродуктивной системы.
- При подозрении на раковое заболевание врач может назначить биопсию.
Медикаментозные методы лечения
Что делать женщинам, у которых диагностировано воспаление шейки матки? Лечение во многом зависит от формы и стадии развития патологии.
- Для начала необходимо устранить возбудителя. Выбор препаратов в данном случае напрямую зависит от разновидности инфекции. Например, при вирусном воспалении используется «Ацикловир», при бактериальных инфекциях применяются антибиотики (чаще всего, тетрациклины, хинолы и макролиды), а при активности грибков — «Флуконазол».
- В дальнейшем важно восстановить нормальную микрофлору влагалища. «Бификол», «Вагилак» — чаще всего используются именно эти свечи при воспалении шейки матки.
- Показана коррекция иммунной системы. Пациенткам назначают прием витаминных комплексов, а иногда и иммуномодуляторов.
- Если речь идет о лечении хронического воспаления, то возможно применение суппозиториев и кремов с гормональным составом.
- Иногда дополнительно рекомендуется физиотерапия, в частности, магнитотерапия, электрофорез.
Когда необходимо хирургическое лечение
Если речь идет об острых формах воспалительного процесса, то они, как правило, хорошо поддаются медикаментозному лечению. Тем не менее некоторым пациенткам показано хирургическое вмешательство, особенно если речь идет о комплексе патологий: хроническое воспаление – эрозия шейки матки.
Суть подобной терапии — удаление поврежденных тканей. Разумеется, для начала пациентка проходит полный курс антибактериального лечения.
Существует несколько эффективных техник, позволяющих обработать пораженные участки половых органов. Например, иногда эрозию прижигают с помощью специальных химических средств.
Эффективными считаются такие лекарственные растворы, как «Ваготил» и «Солковагин». Популярной является и криотерапия — во время процедуры ткани замораживают жидким азотом.
Возможно и электрохирургическое лечение, а также лазерная терапия, которая подразумевает испарение поврежденных клеток при обработке лазерным лучом.Подобные процедуры считаются безопасными. После них не требуется длительная реабилитация. Тем не менее пациенткам назначают противовоспалительные лекарства, антибиотики (для профилактики), иммуностимулирующие препараты (например, свечи «Генферон»).
В первые дни после операции возможно появление сукровичных выделений — это совершенно нормальный физиологический процесс. На время реабилитации нужно тщательно следить за интимной гигиеной и отказаться от половых контактов до момента полного выздоровления.
Лекарства народной медицины
Чем лечить воспаление шейки матки? Этим вопросом задаются многие женщины. Безусловно, народная медицина предлагает некоторые рецепты.
- Можно приготовить состав для внутреннего приема. Для этого смешиваем по одной части травы тысячелистника, ольховых шишек и эвкалиптовых листов, по две части березовых почек, цветков пижмы, травы шалфея и ягод можжевельника. Две столовых ложки смеси заливаем стаканом кипятка, кипятим в течение пяти минут, после чего настаиваем. Пить нужно по 70 мл 3-4 раза в сутки. Терапия длится 1-3 месяца.
- Для спринцеваний подойдут отвары из таких растений, как ромашка, шалфей, календула, зверобой. Эти травы обладают мягкими противовоспалительными свойствами.
Применение любых домашних средств возможно только с разрешения лечащего гинеколога.
Осложнения, возникающие на фоне воспаления
Воспаление канала шейки матки — опасное нарушение, игнорировать которое не стоит. Для начала стоит отметить, что острая стадия при отсутствии терапии быстро переходит в хроническую форму, а ее лечить уже гораздо тяжелее.
Кроме того, воспалительный процесс может распространяться на другие органы, включая ткани матки и ее придатков. Известны случаи, когда цервицит приводит к поражениям мочевого пузыря, воспалению брюшной стенки.
К списку осложнений относят и бартолинит — эта патология характеризуется поражением бартолиниевых проток, которые располагаются с обеих сторон у входа во влагалище. В наиболее тяжелых случаях на фоне хронического воспалительного процесса между органами образуются спайки, что значительно снижает их функциональность. Например, непроходимость маточных труб чревата бесплодием.
Стоит отметить, что наличие воспаления шейки матки вкупе с инфицированием организма вирусом папилломы человека повышает риск развития раковых заболеваний.
Профилактические мероприятия
Мы уже рассмотрели все вопросы о том, почему развивается и что представляет собой воспаление шейки матки. Лечение данной патологии — процесс длительный и порой сопряженный с трудностями. Всегда легче защитить себя, следуя простым рекомендациям.
- Не стоит отказываться от профилактических осмотров у гинеколога. Их нужно проходить дважды в год даже при отсутствии любых тревожащих симптомов.
- При отсутствии постоянного полового партнера крайне важно использовать презервативы, ведь только это поможет защититься от венерических инфекций.
- Если инфекционное заболевание все же имеется, то важно вовремя и до конца проходить курс терапии.
- Если вы не планируете ребенка, то важно подобрать подходящие средства контрацепции.
- Профилактический прием витаминных комплексов, правильное питание, физическая активность, закалывание организма — все это поможет укрепить иммунную систему и снизить риск развития неспецифических воспалений.
- Важно регулярно делать специальные упражнений, укрепляющие мышцы малого таза — это поможет предупредить опущение половых органов.
- В климактерическом периоде не стоит отказываться от гормональной терапии. Разумеется, составить ее схему может только лечащий врач.
Следуя столь простым правилам, можно значительно снизить риск развития столь неприятной и опасной патологии, как воспаление шейки матки.
Источник: https://FB.ru/article/7818/chem-opasno-vospalenie-sheyki-matki
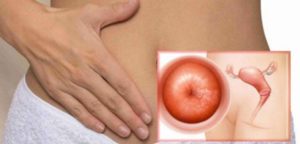
Симптомы и лечение воспаления шейки матки
Гинекологи подчёркивают, что в структуре болезней женской половой сферы воспаление шейки матки занимает ведущее место. Согласно статистическим данным, воспаление, поражающее шейку матки, характерно для представительниц репродуктивного возраста.
Воспаление шейки матки не угрожает жизни женщины. Тем не менее при игнорировании симптомов и отсутствии адекватного лечения воспаление чревато серьёзными осложнениями и отдалёнными последствиями.
Воспаление, которое развивается в области шейки матки, обычно протекает одновременно с другими гинекологическими патологиями. Например, более чем в половине случаев воспаление шейки матки сочетается с эктопией. Кроме того, такие заболевания шейки матки, как вульвовагинит и кольпит зачастую сопутствуют воспалению.
Воспаление шейки матки гинекологи называют цервицитом.
Анатомически шейка матки считается продолжением нижней части матки.
Это своеобразная мышечная трубка, имеющая длину и ширину около четырёх и двух с половиной сантиметров соответственно.
При осмотре гинекологу видна только влагалищная часть шейки, выстланная клетками многослойного плоского эпителия. Данный вид эпителия отличается бледно-розовым цветом и гладкостью своей поверхности.
Шейка соединяет маточную полость и вагину. Это соединение обеспечивает находящийся внутри шейки матки цервикальный канал. Шейку матки называют барьером, препятствующим проникновению инфекции в матку, трубы и яичники. Защитную функцию выполняет цервикальный канал, отличающийся анатомической узостью и продуцированием слизи.
Однако при воздействии неблагоприятных факторов на женский организм, в частности, репродуктивную систему, хрупкое равновесие нарушается. В цервикальный канал попадает патогенная микрофлора, которая и вызывает воспаление шейки матки.
Разновидности
Специалисты выделяют несколько видов цервицита, в зависимости от критерия, который лежит в основе данной дифференциации. В частности если диагностируется воспалительный процесс именно влагалищной части шейки, говорят о развитии экзоцервицита. Поражение цервикального канала, характеризующееся его воспалением, называется эндоцервицитом.
Обычно при выявлении воспаления шейки матки врач ставит диагноз «цервицит», который подразумевает поражение как влагалищной части матки, так и цервикального канала. Воспаление, начавшееся в конкретном участке шейки матки, благодаря анатомическим особенностям довольно быстро распространяется на соседние ткани и органы.
В целом гинекологи выделяют две формы воспаления шейки матки:
Острая форма отличается более выраженной клинической картиной. При отсутствии своевременного лечения, воспаление приобретает симптомы хронического процесса.
Особенности распространённости воспаления и наличия симптомов обуславливают развитие следующих видов цервицита:При очаговом характере воспаления поражение затрагивает некоторую часть шейки матки. Диффузный цервицит означает воспаление всей шейки матки.
Поскольку воспаление шейки матки всегда вызывается инфекционными агентами, важно дифференцировать цервицит как:
- специфический;
- неспецифический.
К неспецифической флоре относят условно-патогенные микроорганизмы, а к специфической – микробы, передающиеся преимущественно половым путём.
Этиология
Известно, что в основе воспаления шейки матки можно выделить инфекционное поражение. При влиянии неблагоприятных факторов на шейку матки, её слизистую атакуют разнообразные микроорганизмы, которые вызывают воспаление. Данное воспаление следует своевременно диагностировать и лечить, чтобы избежать опасных осложнений.
Микрофлору можно дифференцировать как условно-патогенную и патогенную. Очень важно определить возбудителя воспаления, так как тактика лечения различных инфекционных агентов может существенно отличаться.
Условно-патогенные агенты проникают в шейку посредством тока лимфы и крови. В некоторых случаях отмечается их проникновение из прямой кишки. К условно-патогенной флоре относят:
- стрептококк;
- протей;
- кишечную палочку;
- стафилококк;
- клебсиеллу;
- грибы Кандида.
Условно-патогенные микроорганизмы в незначительном количестве могут присутствовать на коже и слизистых. При воздействии неблагоприятных факторов наблюдается активный рост данных микроорганизмов, что вызывает воспаление.
Специфическая флора достаточно многообразна. Особенностью таких агентов является половой путь их передачи. Патогенная микрофлора включает:
- гонококк;
- трихомонаду;
- хламидию;
- бледную трепонему.
Воспаление шейки матки обусловлено многочисленными факторами. Симптомы возникновения воспалительного процесса шейки матки вызывают следующие факторы:
- болезни половых органов, например, эрозия или кольпит;
- половые инфекции;
- неспецифическая микрофлора;
- опущение влагалища, шейки матки;
- ослабление иммунитета;
- регулярная смена сексуальных партнёров;
- беспорядочный характер интимной жизни;
- некоторые эндокринные патологии, в том числе гипотиреоз, сахарный диабет и обменные нарушения;
- расстройство функции яичников, вызывающее гормональный дисбаланс и приводящее к изменениям ткани шейки матки;
- возрастные изменения, связанные с гормональной перестройкой перед и после менопаузы;
- частое применение химических спермицидов;
- травмы шеечного эпителия в процессе родов, абортов, выскабливаний;
- дисбактериоз, наблюдаемый во влагалище.
Гинекологи подчёркивают, что симптомы любого воспаления обусловлены снижением защитных сил организма. При нарушениях в работе иммунной системы на эпителий шейки матки оказывают влияние многочисленные неблагоприятные факторы, которые могут вызвать воспалительный процесс.
Симптомы
Возникновение симптомов заболевания связано с тем, является ли процесс острым или хроническим. Существенно значение имеет конкретный возбудитель болезни. При некоторых инфекциях клиническая картина может быть стёртой, в то время как определённые агенты вызывают выраженные симптомы. Протекание без симптомов характерно для хламидиоза.
После проникновения на слизистую, возбудитель обуславливает интенсивную продукцию слизи железами цилиндрического эпителия. Затем происходит разрыхление тканей.
Таким образом, агенты проникают в более глубокие слои, поражая шеечную часть, примыкающую к влагалищу. Однако одновременно в цервикальном канале наблюдается процесс заживления, который способствует исчезновению симптомов.
Отсутствие симптомов в таком случае свидетельствует не о выздоровлении, а о переходе заболевания в хроническую стадию.
Острое поражение отличается выраженностью симптомов. При остром течении болезни возможно появление ряда симптомов.
- Обильные выделения. Бели могут быть слизистыми, гнойными, иметь желтоватый, зеленоватый или коричневатый оттенок. Нередко выделения также имеют неприятный запах. При наличии сопутствующей эрозии появляются контактные выделения.
- Дискомфорт половых органов. Женщина ощущает зуд, жжение, которые иногда усиливаются при половых актах и во время половых контактов.
- Боли. Некоторые возбудители приводят к обширному воспалительному процессу, вызывающему такой симптом, как интенсивные боли внизу живота.
- Нарушения мочеиспускания. При распространении инфекции в уретру и мочевой пузырь появляется частое болезненное мочеиспускание.
- Повышение температуры. Подъём температуры тела до субфебрильных и фебрильных цифр характерно в случае возникновения аднексита.
Симптомы поражения шеечной части матки усиливаются после менструации.
Наличие конкретного возбудителя вызывает определённые симптомы, которые учитывает врач при осмотре слизистой. При герпетическом поражении слизистая красная, рыхлая и имеет изъявления.
Трихомониаз имеет симптомы кровоизлияния при проведении кольпоскопии. При гарднереллезе отделяемое имеет резкий запах рыбы, а гонококковое поражение сопровождается обильными желто-зелеными выделениями.
Молочница, как известно, описывается присущими только для нее творожистыми выделениями.
Осложнения цервицита
Если эндоцервицит или экзоцервицит своевременно не лечить, болезнь переходит в хроническую стадию. Симптомы становятся менее выраженными и периодически усиливаются.
Со временем появляются обильные слизистые выделения, образуется эрозия на поверхности плоского эпителия. При отсутствии лечения язва заживает неправильно, что приводит к замещению плоского эпителия цилиндрическим.
Данное замещение означает возникновение эктопии.
Примечательно, что в период беременности экзоцервицит и эндоцервицит выявляются редко. Это связано с регулярными обследованиями и своевременным лечением беременных женщин.
При проникновении инфекции в маточную полость на ранних сроках, может возникнуть инфицирование оболочек плода. Это приводит к выкидышу или грубым порокам в развитии.Если заражение происходит на более поздних сроках, не исключен риск появления различных аномалий, задержки роста плода, преждевременных родов и осложнений послеродового периода.
Во время прохождения через родовые пути, возможно инфицирование ребёнка и развитие инфекционных болезней.
В целом если симптомы болезни своевременно не лечить, могут развиться следующие осложнения:
- хроническое течение;
- распространение инфекции по восходящему пути;
- возникновение бартолинита;
- появление аднексита;
- рак.
Чтобы избежать возможных осложнений, необходимо своевременно обращаться к специалисту, не игнорировать симптомы болезни, проходить своевременное обследование и лечение патологий.
Диагностика
В большинстве случаев патология выявляется в хронической форме. Иногда женщина обращается к врачу по другому поводу, и во время осмотра шейки матки гинеколог диагностирует цервицит.
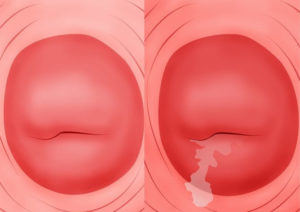
При гинекологическом осмотре маточной шейки врач визуализирует следующие симптомы заболевания:
- отёчность и гиперемию тканей;
- эрозию;
- обильные слизистые или гнойные выделения, которые при хроническом течении могут быть в незначительном количестве;
- точечные кровоизлияния слизистой;
- истончение слизистой.
Одного лишь гинекологического осмотра недостаточно для постановки диагноза и исключения других патологий. Пациентке рекомендовано пройти обследование, которое может включать:
- кольпоскопию, позволяющую определить структурные изменения, псевдоэрозию;
- мазок на флору для диагностики воспаления;
- исследование методом ПЦР на выявление половых инфекций;
- цитологическая диагностика, которая выполняется с целью обнаружения атипичных клеток;
- бакпосев для идентификации условно-патогенного возбудителя.
При симптомах онкологической настороженности рекомендовано проведение биопсии с дальнейшим гистологическим исследованием в лаборатории. В случае необходимости назначается УЗИ органов малого таза, а также анализ мочи при сопутствующем цистите.
Лечение
При цервиците пациентке рекомендуется комплексное лечение, которое зависит от результатов обследования. Лечить воспаление шейки матки следует посредством противовоспалительных, антибактериальных препаратов, физиопроцедур, иммуностимулирующих средств. При наличии псевдоэрозии проводится хирургическое лечение.
Лечить инфекцию необходимо в зависимости от вызывавшего заболевание возбудителя.
- В частности, лечить грибковое поражение нужно посредством противогрибковых препаратов в виде таблеток, свечей и мазей.
- При хламидиозе пациентку необходимо лечить антибиотиками.
- Атрофический цервицит надо лечить свечами, которые включают гормоны.
- Наиболее сложно лечить вирусное поражение ткани. Чтобы лечить ВПЧ и герпес врач назначает противовирусные и иммуномодулирующие средства, витамины.
Лечить половую инфекцию следует обоим партнёрам. Это поможет избежать рецидивов воспаления шейки матки.
В некоторых случаях требуется применение лекарственных средств в виде местного лечения. Чтобы лечить воспаление, можно использовать раствор димексида, хлорфиллипта, марганца, хлоргексидина, соды и борной кислоты. При лечении нередко применяются противомикробные свечи, например, Тержинан или Бетадин.
После проведённого основного лечения рекомендован приём препаратов, восстанавливающих нормальную микрофлору влагалища. Длительность использования таких средств составляет около двух недель.
Лечить хронический очаг можно также посредством физиотерапевтических средств. Пациентке назначается УВЧ или УФО, СМТ, влагалищная лазеротерапия, электрофорез с применением магния. При стихании воспаления можно использовать грязевые тампоны.
Источник: https://ginekola.ru/ginekologiya/shejka-matki/kak-lechit-vospalenie-shejki-matki.html
Воспаление шейки матки и придатков у женщин: причины и лечение
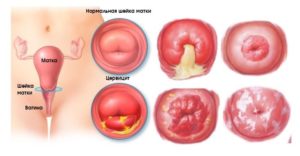
Как и любой орган шейка матки может воспаляться по разным причинам. В медицинских справочниках, воспаление шейки матки называется цервицит. Эти условия вызывают различные симптомы, которые в запущенном случае приводя к хроническому течению воспаления или к раку.
Тип лечения, в случае необходимости, будет зависеть от основного заболевания.
Причины болезни и факторы риска
Наиболее частой причиной воспаления этого органа является инфекция. Как правило, шейка матки предотвращает размножение бактерий, не давая им проникать в матку.
Когда она подвергается венерическим заболеваниям, таким как гонорея или хламидиоз, то ее функции начинают ослабевать, она не способна предотвратить распространение инфекции во внутренние органы.
Основные условия, приводящие к воспалению:
- вагинальные инфекции;
- СПИД;
- болезни, передающиеся половым путем;
- генитальный герпес;
- ВПЧ;
- остроконечные кондиломы;
- гонорея;
- эндометриоз.
Цервицит может быть вызван не только инфекциями, но и другими условиями. К ним относят аллергию на презерватив, раздражение от тампонов, лучевую терапию, травму. Цервицит является очень распространенным явлением, затрагивающим более половины всех женщин.
В группе риска относятся женщины, начинающие рано заниматься сексом, имеющие много половых партнеров, занимающиеся сексом без предохранения.
Симптоматика воспаления. Его степени развития, формы и виды
Большинство женщин даже не подозревают о наличии воспаления, оно протекает незаметно и также уходит. У других, наоборот, признаки ярко выражены. Признаки воспаления включают:
- аномальные вагинальные кровотечения;
- постоянные серые, желтые, зеленые или белые выделения из влагалища, которые могут иметь неприятный запах;
- вагинальные боли;
- ощущение тазового давления;
- боль во время полового акта;
- боли в спине.
Гнойные влагалищные выделения — это симптом хронического течения воспаления.
Кроме того, многим женщинам больно ходить в туалет по маленькому, их беспокоит тошнота и рвота, озноб и высокая температура. Тяжелый случай воспаления сопровождается вагинальным зудом, сильными болями в животе.
Степени, формы развития и локализация воспаления
Цервицит проходит два этапа развития:
- Первый этап — происходит воспаление влагалища и шейки матки. Инфекция чаще всего передается половым путем и может протекать бессимптомно;
- Второй этап — прямое восхождение микроорганизмов в верхние отделы генитального тракта.
В медицинской практике различают две формы цервицита:
Острому воспалению характерны тупые боли в нижней части живота, сильные выделения из влагалища, иногда они могут быть гнойными. При гинекологическом осмотре можно обнаружить отек отверстия цервикального канала.
Хронический цервицит — распространенная патология, которой страдают женщины, ведущие активную половую жизнь.
Во время осмотра гинеколог обнаружит отек, гиперемию шейки матки, женщина жалуется на дискомфорт после полового акта, тупые или острые боли в пояснице и внизу живота.
Осложнения и последствия
При отсутствии лечения, воспаление приводит к внематочной беременности, хронической тазовой боли, самопроизвольному аборту, раку и воспалению остальных тазовых органов. Кроме того, у многих женщин возникают осложнения при родах.
При хламидийной инфекции у матери на период рождения ребенка, можно заразить новорожденного. В результате у малыша появляется глазная инфекция, что в конечном счете приводит к слепоте. Реже ребенок рождается с пневмонией.
Цервицит может привести к необратимому повреждению матки, яичников, маточных труб и других частей женской репродуктивной системы. Отсутствие лечения приводит к бесплодию, которое, к сожалению, не лечится.Хроническое течение воспаление может быть причинным фактором диспареунии (боль при половом акте).
Какие тесты проводят для постановки диагноза?
Если вы обнаружили признаки цервицита, обратитесь к врачу для постановки точного диагноза. Обследование начинается с подробной истории общего состояния здоровья пациента и сексуальной активности.
Гинеколог проверяет женщину на хламидийные или другие инфекции. При подозрении, гинеколог назначает ряд диагностических тестов для подтверждения диагноза.
К ним относят:
- Анализ крови для определения инфекции;
- Ультразвук (сонограмма) для просмотра репродуктивных органов;
- Биопсия эндометрия — процедура, при которой берут небольшой образец ткани из слизистой оболочки матки, необходимый для изучения под микроскопом;
- Лапароскопия. Это процедура во время которой через небольшой разрез в нижней части живота вводят лапароскоп. Она необходима для исследования внутренних половых органов на предмет воспаления и повреждения.
Также врач возьмет цитологический мазок с шейки матки. Мазок необходим для проверки женщины на предмет гонореи или хламидиоза. А также он необходим для исключения предраковых или злокачественных изменений.
О том, как важно своевременно выявить и вылечить заболевания шейки матки, рассказывает врач акушер-гинеколог, смотрите видео:
Способы лечения воспаления
Стандартной терапии цервицита нет. Каждый раз схема лечения меняется. Она зависит от причины воспаления, общего здоровья пациентки, медицинской истории, тяжести симптомов, степени воспаления.
В период лечения пациенту запрещено иметь половой контакт, пока лечение препаратами не будет завершено. Обычно для выздоровления необходимо от 7 дней до 2 месяцев лечения.
К хирургическим способам лечения обращаются, когда образовывается скопление гноя. В зависимости от определенных условий операция может быть проведена с помощью лапароскопии, лапаротомии.
Если абсцессы образовались на самой матке или яичниках врач может порекомендовать гистерэктомию (удаление матки) или овариэктомию (удаление яичников).
Кроме того, если консервативные способы лечения не увенчались успехом рекомендуют криохирургию, электрокаутеризацию, лазерную терапии.
Препараты для лечения воспаления
Своевременное и правильное лечение воспалительных заболеваний шейки матки предотвращает развитие серьезных осложнений. Общее лечение лекарствами включает применение антибиотиков, болеутоляющих средств и противогрибковых, вагинальных свечей, антивирусных агентов, противовирусных препаратов.
Если бактериальная или вирусная инфекция вызывает серьезные осложнения, необходимо введение внутривенных антимикробных агентов. Антибиотики могут вводиться непосредственно во влагалище.
Также в лечении цервицита используют следующие препараты:
- Противогрибковые средства — Дифлюкан, Микофлюкан;
- Лекарства, восстанавливающие микрофлору — Ацилакт, Гинофлор, Бифидумбактерин;
- Иммунокорекционные средства — Иммунал, Иммуномакс.
Вирусное воспаление лечат противовирусными препаратами, такими как Ацикловир и его аналоги. Как правило, продолжительность курса терапии составляет 5 дней.
Хроническое воспаление лечат гормональными свечами, мазями и кремами.
Самым распространенным лекарством является Овестин. Положительные отзывы о нем, говорят о высокой эффективности и безопасности средства.
Вагинальные суппозитории
Преимущество свечей состоит в том, что они быстро начинают действовать. Уже через полчаса после введения суппозитория, препарат полностью всасывается в кровь и начинает противовоспалительное воздействие. Виды свечей:
- противовоспалительные;
- обезболивающие;
- противогрибковые;
- иммуностимулирующие.
К преимуществам суппозиториев относят простоту использования, нет негативного влияния на печень и желудочно-кишечный тракт, низкая вероятность возникновения аллергических реакций.
При воспалении назначают Кетоконазол, Ливарол, Пимафуцин, Тержинан, Полижинакс, Бетедин и другие.
Антибактериальная терапия
Для лечения воспаления необходимо принимать антибиотики (внутривенно или перорально). Терапия должна быть назначена незамедлительно.
Если пациент находится на внутривенных антибиотиках, то после клинического улучшения необходимо перевести его на пероральное применения препаратов.
Следующие лекарства антибактериального действия назначают при воспалении:
- Цефокситин;
- Цефотетан;
- Доксициклин;
- Клиндамицин;
- Ампициллин-сульбактам;
- Гентамицин;
- Цефтриаксорн;
- Азитромицин;
- Цефиксим.
Через 72 часа необходимо пересмотреть симптомы воспаления, заново сдать анализы и назначить другие препараты. Лечение антибиотиками проводится амбулаторно или стационарно.
Народные способы терапии воспаления
Не рекомендуется использовать народные средства без консультации гинеколога, поскольку практически все способы лечения предполагают принятие лекарств, используя тампоны.
Для лечения цервицита народные целители предлагают спринцевание, травы, настои для приема внутрь, мази.
Ниже рассмотрены самые эффективные средства из всех предложенных.
Народное лечение цервицита травами
Лечение воспаления можно проводить в домашних условиях, но соблюдать способ приготовления и дозировку. Натуропаты рекомендуют:
- Смешайте по 50 г чистотела и календулы, по 150 г березовых почек, крапивы, шиповника, калины, подорожника и сосновых почек, 100 г тысячелистника и 200 г чаги. Измельченные травы заливают 2,5 л кипятка. Средство ставят на огонь, и доводят до кипения. Как только смесь закипела, закройте настой крышкой и поставьте настаиваться 2 дня. После добавляют 250 мл спирт и 250 г меда. Лекарство держат в холодильнике. Принимают по 1 ст. л. трижды в сутки. Курс лечения — 4 месяца;
- Измельчите ножом листья омелы, поместите в 3-литровую банку. Необходимо чтоб измельченная омела занимала ⅓ банки. Залейте траву водкой до самого верха. Настаивают средство один месяц. Затем процеживают и принимают по 30 капель 3 раза в день;
- Возьмите столовую ложку боровой матки, залейте 200 мл кипятка. Отвар настаивают 3 часа, потом процеживают. Принимать 2 раза в день.
Длительность курса лечения с помощью последних двух рецептов составляет от одного до двух месяцев.
Рецепт отвара для спринцевания и тампона
Лучшим средством народного лечения цервицита являются спринцевания. Вот несколько рецептом, подобранных специально для этой болезни:
- Возьмите по 1 ст. л. измельченного корня солодки, алтея, цветы ромашки, листья золотого уса, плоды фенхеля. Все травы нужно хорошо смешать. Сбор трав в размере 1 ст. л. заливают 200 мл кипятка, настаивают 20 минут, процеживают, и используют для спринцеваний дважды в сутки;
- Сушеный шиповник необходимо перемолоть до состояния муки. Возьмите 1 ст.л. шиповника и 1 ст. л. оливкового масла. Средство ставят на водяную баню на 3 часа, затем процеживают и остужают. Сделайте тампон из стерильной марли, мокните в раствор, и вставьте во влагалище на ночь. Курс лечения — 1 месяц.
Не стоит забывать, что любые спринцевания нельзя проводить каждый день. Их используют через день.
Лечение эрозии шейки матки народными средствами.
Подробно о том, как лечить мастопатию.
Народные средства от эндометриоза перечислены в этой статье.
Профилактика болезни и предотвращение рецидива
Чтобы снизить риск развития воспаления, необходимо каждые полгода приходить на прием к гинекологу, сдавать анализы и соблюдать правильный образ жизни.
Воспаление может быть предотвращено, если следовать правилам:
- ограничить число сексуальных партнеров;
- регулярно пользоваться презервативами для предотвращения венерических заболеваний;
- прекратить пользоваться ароматизированными тампонами, что может снизить риск появления аллергической реакции;
- избегайте установки внутриматочной спирали, если у вас не более двух-трех сексуальных партнеров и вы знаете об их сексуальной истории.
Если заметили один из признаков воспаления (боль в области таза, кровотечение, выделения из влагалища) не затягивайте со сдачей анализов и посещением гинеколога.
Исследования показывают, что женщины, начинающие половую жизнь в более позднем возрасте, и участвующие в моногамных отношениям, менее подвержены развитию воспаления.
Воспаление слизистой оболочки шейки матки не проходит просто так. Чтобы добиться нужных результатов необходимо долго лечиться. Лечение медикаментами желательно совмещать с народными средствам. При помощи комплексной терапии улучшения симптомов можно добиться быстрее.
Заключение
- Множество инфекций передается половым путем, которые в итоге приводят к воспалению шейки матки. Старайтесь соблюдать правила гигиены, и перед половым актом с новым партнером, убедитесь, что он ничем не болен;
- Нельзя проводить бесконтрольные спринцевания, это может только ухудшить и без того плохое состояние шейки матки;
- Воспалительные процессы снижают иммунитет женщины. Обязательно ешьте больше витаминов.
Источник: https://BezMedikov.ru/narrecept/reproduktivnaya/vospalenie-shejki-matki-simptomy-i-lechenie.html