Большая цистерна плода норма в 20 недель
Содержание
Расшифровка УЗИ на 20 неделе беременности

Согласно программе ведения беременности, комплексное обследование женщины проводится трижды. Во втором триместре обязательными является анализ на гормональную биохимию крови и ультразвуковое исследование.
По показателям УЗИ в 20 недель беременности диагностируются возможные отклонения в развитии эмбриона генетического характера, оцениваются детородные органы женщины, устанавливается гендерная принадлежность малыша.
Результаты лабораторной микроскопии определяют:
- степень обеспечения ребенка питательными веществами (АФП-белок);
- качество сохранения плода (гормон ХГЧ);
- уровень развития матки и маточно-плацентарный кровоток (Е3).
Объективность исследования оценивается по суммарному результату показателей скрининга. Плановый скрининг проводится с 20 по 24 неделю, при условии, что беременность протекает без осложнений. В противном случае, сроки и кратность УЗИ могут варьироваться на усмотрения врача, наблюдающего беременность.
Временной диапазон обследования
Конкретные сроки проведения второго обследования аргументированы критериями роста и развития плода. На 19-20 неделе у ребенка усиливается выработка гормона роста соматотропина.
Малыш значительно увеличивается в размерах, что позволяет врачу подробно рассмотреть его части тела и внутренние органы. К данному периоду четко визуализируется костная система младенца.
Доктор может оценить вероятные пороки ее развития (искривление основного скелетного стержня, длину костей по отношению к нормам, размер каркаса головы, лицевые кости).Внутренние органы и системы, также, формируются к 20-21 неделе внутриутробного развития. Состояние здоровья сердца, нервной, мочеполовой, пищеварительной системы поддаются полноценному анализу. Именно в этот период выявляются возможные патологии наследственного характера, или отклонения, возникшие в процессе роста малыша:
- тяжелый порок нервной системы (анэнцефалия);
- серьезная форма геномной патологии (синдром Дауна);
- хромосомная патология – синдром Эдвардса, иначе синдром трисомии 18;
- редко встречающиеся генетические болезни (синдром Тернера и синдром Патау).
Нарушения в лабораторных анализах, на основании которых врач может поставить неутешительный диагноз
Если доктор сомневается в достоверности диагностики, женщине предлагается сделать амниоцентез в условиях стационара, для подтверждения или опровержения предполагаемых отклонений.
Это довольно рискованная и сложная манипуляция по забору амниотических вод для подробного анализа, но достоверность результатов достигает 96%.
Некоторые вовремя обнаруженные патологии, например, порок сердца, можно ликвидировать посредством внутриутробной операции. Тогда, к моменту появления на свет, малыш будет здоровым.
По показателям УЗИ во втором триместре, врач может диагностировать у малыша болезни, при которых жизнеспособность невозможна. А также тяжелые отклонения, когда жизнедеятельность ребенка будет невозможна без поддержки медицинской аппаратуры. В этом случае, встает вопрос о прерывании беременности. Возможность аборта сохраняется только до двадцати двух недель.
Позже, операция будет носить характер искусственных родов. Для женщины это не только физическая боль, но и серьезная психологическая травма.
На двадцатой неделе ребенок начинает дифференцировать ночь и день, активно работать ножками (толкаться) и ручками (цепляться за пуповину, сосать пальцы). Кроме того, малыш может изменять выражения лица (улыбаться или хмуриться).
Формируются волосяной покров и ногтевые пластины. Ультразвуковое обследование на 20–24 неделе позволяет выявить, и по возможности скорректировать, отклонения во внутриутробном развитии младенца.
Игнорировать скрининг на этом сроке категорически нельзя.
Проведение УЗ-диагностики
На двадцатинедельном сроке готовиться к исследованию заранее (пить воду и принимать ветрогонные препараты) не нужно. Газообразование в кишечнике не является помехой, поскольку он смещается с привычного места под давлением матки, а достаточное количество жидкости обеспечивает объем амниотических (околоплодных) вод.
УЗИ проводится абдоминальным (наружным) способом, посредством передвижения датчика по животу пациентки. Ультразвуковые волны отражаются от обследуемых объектов, и передаются на монитор.
Сканирование может производиться 2D, 3D и 4D-методом. В последних двух вариантах изображение плода получается объемным, а процедура занимает более длительный промежуток времени.
По желанию родителей доктор может распечатать фото малыша.
Фотография со снимка УЗИ в двадцать недель беременности
По показаниям, врач назначает дополнительно пройти допплерографию – исследование сосудистой системы и скорости кровяных потоков между тремя составляющими, которые оцениваются (женский организм, плод, плацента). В отдельных случаях, когда гинеколог предполагает преждевременное раскрытие перешейка и шейки матки (истмико-цервикальную недостаточность), ультразвук может проводиться трансвагинальным способом.
Объекты и параметры врачебной оценки
Исследование ультразвуком на 20-й неделе беременности имеет четкий протокол, согласно которому фиксируются женские и детские показатели здоровья. Врачебной оценке подлежат следующие параметры:
- количество будущих малышей (беременность может быть многоплодной);
- расположение в маточной полости плода (предлежание). Тазовое предлежание на данном этапе неопасно;
- наличие петли пуповины на шее ребенка (обвитие). Такое явление требует включение в последующий скрининг КТГ (кардиотокографии) – метода безостановочного фиксирования частоты (ритма) сокращений сердца ребенка под воздействием сокращений (схваток) матки у женщины;
- мышечный слой матки (миометрия). При гипертонусе возможна угроза самопроизвольного аборта;
- объем амниотической (околоплодной) жидкости: недостаточный – маловодие, избыточный – многоводие;
- присутствие примесей в водах (взвеси). Во втором триместре их быть не должно;
- состояние соединительной ткани между маткой и шейкой (внутренний и наружный зев должны быть сомкнуты);
- размер шейки матки. По норме, ее длина составляет не менее 30 мм;
- толщина и длина пуповины, число сосудов и скорость циркуляции в них крови;
- расположение, толщина, структура плаценты. По нормативам не должно быть частичного отслоения «детского места» от маточных стенок и кровоизлияний (ретроплацентарных гематом);
- соответствие веса и размера плода в 20 недель беременности данному сроку согласно нормам;
- длина окружностей у плода (голова, живот, грудная клетка), размер костей и межкостных промежутков;
- костный каркас черепа, кости лицевой части головы;
- сердечная деятельность ребенка (частота сокращений) и структура сердца;
- основной скелетный стержень (позвоночный столб);
- брюшная полость и брюшная стенка, кишечник, почки (особенное внимание уделяется при наличии у матери почечного поликистоза);
- степень зрелости бронхо-легочной системы;
- степень развитие мозговой структуры;
- мочеполовая система и гендерная принадлежность будущего малыша (мальчик/девочка).
Измерение внутренних органов и частей тела малыша производится на мониторе с помощью специальной программы.
О приоритетных параметрах плода, и в случае установления патологических отклонений, женщине сообщают непосредственно во время процедуры. Подробная расшифровка УЗИ производится врачом-гинекологом, который ведет беременность. Проанализировать результаты помогает специально разработанная таблица нормативных показателей для матери и плода на двадцатой неделе.
Оценка состояния малышей проводится с помощью уточнения их размеров и пропорций
Параметры развития и роста ребенка в полости матки на двадцати недельном сроке беременности:
Вероятность ошибки УЗИ при определении пола ребенка на 20 неделе
- фетометрия (общий размер плода): вес – около 300 г, рост – от 160 до 230 мм;
- окружность живота и окружность головы: 124–164 и 154–186 мм соответственно;
- грудная клетка в диаметре – 48 мм;
- ЛЗР (лобно-затылочное расстояние между наружными контурами затылочной и лобной частью черепа) – 56–68 мм;
- БПР (бипариетальное расстояние от верхнего контура наружной поверхности кости темени до нижнего ее контура) – от 55 мм до 77;
- длина костей бедра – 29–37 мм, и костей голени – 26–34 мм;
- длина плечевых костей и предплечья: 26–34 мм и 22–29 мм;
- стопа – около 3 см;
- ЧСС или сердечный ритм – до 150–160 ударов/мин.
Отдельное внимание во втором триместре беременности уделяется изучению на УЗИ личика малыша. Врач может видеть аномальные трансформации лицевых костей, возможные врожденные уродства внешности ребенка, в том числе хейлосхизис («заячья губа» или расщепление верхней губы, «волчья пасть» – расщепление неба, требующее хирургической операции).
Внутренние органы малыша
Анатомическое строение и структура внутренних органов дыхательной системы ребенка оцениваются на предмет наличия кистозных новообразований в легких и жидкости в плевральной полости. В сердце учитывается расположение предсердий, камер, межжелудочных перегородок и клапанов. Органы брюшной полости изучаются по месту локализации и размерам.
Из подкорковых структур мозга анализируются: мозжечок, полости со спинномозговой жидкостью (желудочки), симметричные половины мозга (большие полушарья), межструктурное пространство (цистерны), таламус (зрительный бугор).
При оценке пуповины нормой является наличие двух вен и двух артерий. Из-за отсутствия одной составляющей, ребенок не будет получать полноценного питания и насыщения кислородом.
Кроме параметров ребенка, врач определяет нормативное развитие провизорного (временно присутствующего в организме женщины) органа – плаценты и возможные отклонения. Нормы УЗИ для плаценты следующие. Амниотические воды – в пределах 86–230 (при многоэмбриональной беременности объем увеличивается). Данные цифры обозначают средний объем околоплодных вод или ИАЖ (индекс амниотической жидкости).
При недостаточном количестве вод (маловодии) возможно сращивание (совмещение) оболочек плаценты и плода. Это приводит к атрофии тканей плода, трансформации костей, кислородной недостаточности эмбриона. Чрезмерный объем жидкости (многоводие) грозит преждевременным родоразрешением, отслойкой плаценты, нарушением сократительной способности маточных мышц после родов.В таблице приведены нормальные показатели и допустимые отклонения размеров плаценты, единицей измерения является миллиметр
Толщина «детского места» составляет около 22 мм (допустимые отклонения от 16,7 мм до 28,6). По усредненным показателям толщина в перинатальный период увеличивается до 36 мм.
Показатель структурной зрелости плаценты, на данном сроке, должен быть равен нулю, то есть первой степени зрелости.
Дальнейшее созревание органа происходит по нормам: вторая стадия – после 30 недель, третья стадия – после 36 недель.
Преждевременно созревшая плацента указывает на отставание плода в развитии по размерам (синдром задержки развития или СЗРП). Структура временного органа должна быть гомогенная (однородная). Возможные уплотнения – признак досрочного старения плаценты.
В таком случае может идти речь об отклонении в развитии малыша. До 30 недели в плаценте не должно наблюдаться кальцинатов (кальциевых отложений).
Их наличие может грозить замиранием беременности, самопроизвольным прерыванием (выкидыш), физическими аномалиями в развитии младенца.
Хориальная ткань – это одна из структур, формирующих плаценту, во втором триместре представляет собой мембрану с ворсинками, которая обращена непосредственно к младенцу. На данном сроке беременности на ней не должно быть серьезных углублений или выпуклостей (только небольшая волнистость).
При дополнительном исследовании сосудов (допплерография):
- индекс резистентности маточных артерий – 0,52;
- пульсарный индекс артерий матки – 1,54;
- СДО (систоло-диастолическое отношение) в маточных артериях – не более 2,5;
- индекс резистентности пуповинных артерий – 0,74;
- СДО в артериях пуповины – не более 4,4.
В случае выявления значительного несоответствия нормальным показателям, женщине необходимо пройти дополнительное обследование и лечение в стационарных условиях. Правильно подобранный терапевтический курс позволит избежать затруднений при родоразрешении.
В таблице указаны нормальные значения для плацентарных показателей, на основании которых уточняется состояние женщины и ее малыша
Факторы, влияющие на результаты обследования
Отклонения от принятых норм УЗИ, чаще всего наблюдаются у женщин, так называемой группы риска. Основными факторами, оказывающими влияние на показатели исследования, являются несовпадение родителей по резус-фактору крови (отрицательный показатель у мамы), возраст беременной 35+, асоциальное поведение и образ жизни женщины (алкоголь, наркотики), гормонозависимость пациентки.
Перечень продолжают обострение хронических почечных патологий, паразитарные инвазии, оплодотворение экстракорпоральным способом, наличие нескольких эмбрионов.
По результатам второго скрининга доктор прогнозирует дальнейшее течение перинатального периода и возможные осложнения при родоразрешении.
Регулярный контроль позволяет своевременно предотвратить осложнения, а при нормально текущей беременности обеспечить психологический комфорт будущей маме.Источник: https://apkhleb.ru/uzi/rasshifrovka-20-nedele-beremennosti
Большая цистерна плода норма в 20 недель
Двадцатая неделя – особенный, знаковый период беременности. Именно на этой неделе многие первородящие женщины ощущают первые шевеления малыша. Прошла ровно половина беременности: позади токсикоз, наиболее рискованный этап развития плода, первое УЗИ.
На 20 неделе будущей маме могут назначить второе ультразвуковое исследование при беременности. Особое внимание при этом уделяют фетометрии (основным параметрам) плода в 20 недель, так как именно размеры ребенка позволяют определить отклонения в его развитии.
Параметры плода на 20 неделе
В отличие от первого ультразвукового исследования на 10-12 неделе УЗИ плода 20 недель гораздо более информативно: регистрируется не только частота сердечных сокращений и копчико-теменной размер (КТР) малыша, но и вес, бипариетальный размер головки (БПР), окружность головы и живота, диаметр грудной клетки, а также длина бедра, голени, предплечья и плеча.
Для чего нужны такие тщательные измерения? Размеры плода в 20 недель беременности помогают акушеру-гинекологу сделать выводы о темпах роста и развития малыша, выявить возможные патологии и своевременно принять необходимые меры.
Тем не менее, небольшие отклонения показателей роста и массы плода в 20 недель не должны быть поводом для паники. Все мы разные: худые и упитанные, с длинными или короткими ногами и руками, округлой или вытянутой головой.
Все различия заложены на генетическом уровне, поэтому нет ничего удивительного в том, что и плоды отличаются друг от друга. Кроме того, внутриутробное развитие часто происходит скачкообразно, и в большинстве случаев дети обязательно догоняют нормативы.
Возможны также ошибки в установлении срока беременности по последней менструации.
Другое дело, когда отклонение от нормы превышает двухнедельные показатели. Например, плод 20-21 недели по основным параметрам мало чем отличается от малыша 17-18 недель. В этом случае действительно может иметь место задержка внутриутробного развития плода, а значит, потребуется дополнительное обследование и лечение.
Фетометрия плода 20 недель – норма
Каковы же средние параметры плода на 20 неделе? КТР (или рост плода) в 20 недель в норме составляет 24-25 см, а вес – 283-285 г. Показатель БПР в 20 недель может колебаться в пределах 43-53 мм. Окружность головы составит 154-186 мм, а окружность живота – 124-164 мм. Диаметр грудной клетки в норме должен быть не менее 46-48 мм.
Длины конечностей плода определяют по размерам трубчатых костей:
- бедренная кость – 29-37 мм;
- плечевая кость – 26-34 мм;
- кости предплечья – 22-29 мм;
- кости голени – 26-34 мм.
Рекомендуем прочесть: Желтое Тело В Яичнике При Беременности Размер
20 неделя беременности – развитие плода
В целом, к 20 неделе все органы малыша полностью сформированы, продолжается их рост и развитие. Четырехкамерное сердце бьется со скоростью примерно 120-140 ударов в минуту. Сейчас практически безошибочно можно определить пол ребенка.
Кожа крохи уплотняется, начинается накопление подкожной клетчатки и жира. Тело плода покрыто мягким пушком (лануго) и беловатой кремообразной смазкой, защищающей кожу от механических повреждений и инфекций.
На ручках и ножках отрастают крохотные ноготки, образуется индивидуальный узор на подушечках пальцев.В 20 недель у малыша наконец-то открываются глаза, и он может рефлекторно моргать. В это время плод совершенно осознанно сосет пальчики и прекрасно слышит. С 20 недели беременности врачи рекомендуют начинать общение с ребенком. Малыш активно двигается, и некоторые мамы по характеру шевелений плода на 20 неделе уже догадываются о самочувствии и предпочтениях своего чада.
Артем Николаев
Вопрос: «Добрый день! У меня 32-ая неделя беременности. Сделала плановое скрининговое УЗИ. Все показатели — «норма» за исключением большая цистерна 10 мм пограничное значение, ЦИ 83%. Что это? Чем это чревато? Что делать? Спасибо!»
Ответ: «Что это? — вариант относительной нормы.
Чем это чревато? — само по себе это не опасно.
Что делать? — обратиться очно к Вашему лечащему педиатру.»
Нормальное развитие боковых желудочек мозга
Беременность всегда сопровождается определенными рисками, поэтому для их исключения или корректировки используют пренатальный скрининг, который является обязательным исследованием сложной беременности в современной медицине. В ходе скрининга исследуются биохимические и ультразвуковые показатели, которые состоят из анализа крови на гормоны и УЗИ для определения размеров всех жизненных показателей плода.
При нормальном течение беременности обходятся лишь плановым УЗИ, скрининг же назначается при подозрении на какое-либо отклонение от нормы или по желанию беременной женщины для 100% уверенности в правильном развитии плода внутри нее.
Существует группа риска женщин, которые нуждаются в обязательном скрининге плода:
- возраст после 35 лет (в особенности, если это первая беременность);
- наследственная предрасположенность к развитию пороков или отклонений в работе какой-либо системы, органа;
- перенесенные вирусные и инфекционные заболевания в I триместре;
- лечение опасными для плода фармацевтическими средствами;
- замершая предыдущая беременность, рождение мертвого ребенка, выкидыши.
Первый скрининг выполняют в 11-14 недель, состоит из 2-х этапов: УЗИ и взятие крови.
На исследовании специалист определяет срок беременности, количество плодов, их размеры. В ходе результатов определяется, правильно ли развивается эмбрион, и нет ли отклонений в показателях.
Второй – 16-20 недель – назначается лишь при отклонениях, выявленных в ходе первого исследования. УЗИ помогает осмотреть внутренние органы плода, их размеры и полноценное развитие, исследуется головной мозг и составляющие его части.
Рекомендуем прочесть: Отеки ног на 36 неделе беременности
Есть таблица нормативных значений, по которой видно норму размеров боковых желудочков мозга у плода по неделям.
Увеличение желудочков головного мозга означает развитие вентрикуломегалии.
В норме у плода должно быть 4 желудочка, два из них находиться внутри белого мозгового вещества. Все они между собой соединяются с помощью сосудов. Размер боковых желудочков должен быть не больше 10 мм, их расширение считается началом патологического процесса, который влечет за собой негативные последствия для всего организма.
Причины образования
Вентрикуломегалия может протекать изолировано или же существовать на фоне других аномальных развитий в организме. Но зачастую увеличение желудочков не сопровождается у детского организма хромосомными патологиями.
причина патологии – генетические нарушения у беременной женщины, состояние которой осложнено различными негативными процессами.
Среди причин можно выделить наиболее распространенные:
- инфекции и вирусы у женщины, которые проникли внутри утробы;
- травмы во время вынашивания;
- невозможность нормального оттока спинномозговой жидкости, вызывающая водянку;
- гипоксия плода;
- наследственная предрасположенность, наследственная патология;
- внутреннее кровоизлияние;
- поражение головного мозга (деструктивное).
Увеличение размера желудочков может спровоцировать у новорожденного такие недуги, как синдром Дауна, Эдвардса или Бонневи-Ульриха. Кроме этого, патология может стать причиной нарушения функциональности некоторых важных структур организма, например, мозга, опорно-двигательного аппарата или сердца.
Первое УЗИ не может стать основанием для постановки диагноза. Для этого необходимо провести как минимум два исследования с промежутком в 3 недели для оценки динамики изменений. Так же необходима консультация со специалистом по генетике, кариотипирование плода, анализ выявленных отклонений в хромосомном строении.
Типы вентрикулимегалии
Патологию боковых желудочков мозга в современной медицине делят на 3 типа:
- легкая – в виде поражения, которое не нуждается в оперативных действиях;
- средняя – максимальный размер желудочков 15 мм, который создает затруднение оттока жидкости;
- тяжелая – характерное увеличение размеров мозговых желудочков, которое является лишь одним из множества составляющих, нарушающих работу мозга и всего организма.
Важно знать, что человеческий организм имеет отличительную особенность: желудочки мозга немного ассиметричны, выявить это можно еще в период вынашивания плода. У мальчиков эти различия немного больше выражены, нежели и девочек.
Если ширина колеблется от 10 до 15 мм, такие случае именуют «пограничной» вентрикуломегалией и это увеличивает риск нарушения работы ЦНС и других жизнеобеспечивающих органов.
Она может протекать бессимптомно до определенного времени, но является началом развития сложного патологического процесса и может повлечь за собой развитие сердечного порока, нарушения развития мозга, инфекции и многие другие негативные моменты внутриутробного развития.
Осложнения и негативные последствия
Ненормальное развитие мозговых желудочков может повлечь за собой очень тяжелые осложнения, и даже гибель еще не родившегося ребенка.
Эта патология может спровоцировать преждевременные роды, инвалидность малыша, серьезные нарушения функциональности систем и внутренних органов.
Если появление этих нарушений было вызвано генетической предрасположенностью, могут наблюдаться следующие отклонения:
- водянка головного мозга (гидроцефалия);
- умственная отсталость или синдром Дауна;
- физическое недоразвитие, нарушение в функциях опорно-двигательного аппарата;
- синдром Патау или Тернера;
- неправильное соединение вен, артерий, лимфоузлов.
Рекомендуем прочесть: Узи на беременность на каком сроке показывает
Методы лечения
Главный принцип лечения данного недуга – своевременное выявление и устранение причины, спровоцировавшей это заболевание. При попадании инфекции внутри утробы, перед врачами стоит задача убить эту инфекцию с помощью медикаментозной терапии.
Целью лечения является устранение провоцирующего фактора и предотвращение возможных осложнений и последствий, которые могут проявиться в ходе болезни и нанести непоправимый вред вплоть до летального исхода.
Так как патология появляется внутриутробно, фармацевтическое лечение предназначается для будущей матери. Легкие формы болезни могут обойтись и без медикаментозных средств, достаточно регулярного контроля динамики развития и постоянное наблюдение у врача.
Для средних и тяжелых форм лечение назначается незамедлительно, включая такие группы препаратов:
- витаминные комплексы и минералы;
- антигипоксанты для того, чтобы повысить устойчивость тканей к недостатку кислорода в организме;
- мочегонные средства для выведения лишней жидкости;
- ноотропы, которые улучшают кровообращение;
- диуретики;
- для предотвращения неврологических нарушений используют специальные средства, которые не дают калию вымываться из организма.
В комплексе с лекарственными средствами назначается курс массажа и занятия лечебной физкультурой. Эти меры назначают и для деток, которые появились на свет с патологией для того, чтобы укрепить мышцы. В любом случае, при своевременно предпринятых мерах есть большой шанс обрести нормальную полноценную жизнь маленькому ребенку.
По статистике более 75% детей перерастают подобное состояние и развиваются дальше без отклонений от нормальных показателей сверстников.
Однако есть ситуации, при которых медикаментозная терапия не дает должных результатов ни в утробе матери, ни при появлении на свет. Такие патологии решаются исключительно хирургическими методами. В ходе операции в черепе ребенка устанавливается специальная трубка-дренаж, которая будет способствовать отводу от мозга избыточного количества жидкости.
Профилактические меры
Чтобы предупредить развитие патологий, женщина в период планирования должна следовать принципам здорового образа жизни, а также принимать фолиевую кислоту, проводить профилактику и своевременное лечение различных хронических недугов, вирусных инфекций и т.д. Обязательным является медицинская консультация у врача-генетика.
Вентрикуломегалия является очень опасным недугом, который несет прямую опасность жизни и здоровью малыша.
Именно поэтому нельзя пренебрегать обследованиями и наблюдениями у врача во время вынашивания плода.
Вовремя выявленная проблема и своевременное начатое устранение этой проблемы повышают шансы на здоровое будущее ваших детей. С помощью терапии можно устранить последствия и осложнения от болезни.
Эта заболевание диагностируют и у взрослых людей с помощью КТ и МРТ, но отклонение от нормы может и не мешать нормальному функционированию мозга и ЦНС, важно лишь контролировать эти процессы и постоянно следить за развитием недуга.
Источники: http://womanadvice.ru/20-nedel-beremennosti-razmer-plodahttp://pulsplus.ru/medcare/consultant/specialty174/1322440/http://nashinervy.ru/tsentralnaya-nervnaya-sistema/normalnoe-razvitie-bokovyh-zheludochek-mozga.html
Источник: https://horoshayaberemennost.ru/36-nedel/bolshaya-tsisterna-ploda-norma-v-20-nedel
Что такое боковые желудочки мозга и за что они отвечают?
В головном мозге плода присутствуют четыре сообщающиеся полости – желудочки, в которых находится спинномозговая жидкость. Пара из них – симметричные боковые, находятся в толще белого вещества.
Каждый имеет передний, нижний и задний рог, они связаны с третьим и четвертым желудочком, а через них – со спинномозговым каналом.
Жидкость в желудочках защищает мозг от механических воздействий, поддерживает стабильные показатели внутричерепного давления.
Каждый из органов отвечает за образование, накопление ликвора и состоит в единой системе движения спинномозговой жидкости.Ликвор необходим для стабилизации тканей мозга, поддерживает правильный кислотно-щелочной баланс, обеспечивая активность нейронов.
Таким образом, главными функциями желудочков головного мозга плода является выработка спинномозговой жидкости и поддержание ее непрерывного движения для активной мозговой деятельности.
Какого размера в норме должны быть боковые желудочки мозга у плода?
Мозговые структуры плода визуализируются уже в ходе второго УЗИ (на сроке 18–21 неделя). Врач оценивает множество показателей, в том числе размеры боковых желудочков мозга и большой цистерны у плода. Средняя величина желудочков – около 6 мм, в норме их размер не должен превышать показателя 10 мм. Основные нормы фетометрических параметров по неделям оценивают по таблице:
Что такое вентрикуломегалия и какой она бывает?
Если по результатам УЗИ на сроке 16–35 недель беременности фиксируется увеличение боковых желудочков до 10–15 мм, и при этом размеры головки ребенка находятся в пределах нормы, сонолог ставит под вопросом вентрикуломегалию.
Одного исследования недостаточно для постановки точного диагноза. Изменения оцениваются в динамике, для чего проводятся еще как минимум два УЗИ с промежутком в 2–3 недели.
К этой патологии ведут хромосомные аномалии, внутриутробная гипоксия, инфекционные заболевания, которыми переболела мать во время вынашивания.
Вентрикуломегалия бывает изолированной асимметричной (расширение одного желудочка или его рогов без изменений в паренхиме мозга), симметричной (наблюдается в обоих полушариях) или диагностируется в сочетании с другими патологиями развития плода. Патология желудочков делится на три типа:
- легкая – расширение органов составляет 10,1–12 мм, выявляется обычно на 20 неделе и нуждается в контроле до родов,
- умеренная – размер желудочков доходит до 12–15 мм, что ухудшает отток ликвора,
- выраженная – показатели по УЗИ превышают 15 мм, что нарушает функции мозга, негативно сказывается на жизнедеятельности плода.
Если боковые желудочки увеличены до 10,1–15 мм (отклонение от нормативов таблицы на 1–5 мм), диагностируют пограничную вентрикуломегалию. Она может протекать бессимптомно до какого-то момента, но на самом деле свидетельствует о возникновении сложного патологического процесса, который постепенно меняет работу многих важных органов.
Лечение патологии
Во время лечения патологии врач ставит две цели: поиск и устранение причины аномального увеличения органов и нейтрализация его последствий для новорожденного.
При легкой изолированной форме, которая не вызвана хромосомными аномалиями, будущей маме показана медикаментозная терапия: прием мочегонных препаратов, витаминов, инъекции лекарств, предотвращающих гипоксию и плацентарную недостаточность.
Хороший эффект дает ЛФК (упор делают на мышцы тазового дна). Для предотвращения неврологических изменений в организме малыша будущей маме показаны медикаменты для удержания калия.
В послеродовом периоде грудничкам проводят несколько курсов массажа, направленного на снятие мышечного тонуса, укрепления, устранения неврологических симптомов. Обязателен контроль со стороны невролога в первые недели, месяцы и годы жизни.
Тяжелые формы патологии требуют хирургического лечения после рождения младенца. В головном мозге нейрохирурги устанавливают трубку, на которую возложена дренажная функция для поддержания правильного циркулирования спинномозговой жидкости.
Прогноз для ребенка при тяжелой форме, хромосомных аномалиях неблагоприятен.
Возможные последствия вентрикуломегалии
Аномальное развитие желудочков может вести к серьезным порокам плода, новорожденного, гибели ребенка.
Подобные трагедии являются следствием нарушения оттока спинномозговой жидкости, что мешает развитию и функционированию нервной системы.
Патология нередко провоцирует ранние роды, нарушение мозговой деятельности, пороки сердца, инфекции. В тяжелых стадиях недуг заканчивается гидроцефалией. Чем раньше происходит подобное изменение, тем хуже прогноз врачей.Если причиной отклонений стали хромосомные аномалии или отягощенная наследственность, вентрикуломегалия протекает совместно с такими патологиями:
- аномальное соединение сосудов кровеносной и лимфатической системы,
- синдром Патау, Дауна,
- задержка умственных, физических способностей,
- патологии опорно–двигательного аппарата.
Прогнозы легкой и умеренной вентрикуломегалии благоприятны, если патология не сопровождается иными нарушениями нервной системы.
Это подтверждают клинические оценки неврологического статуса малышей, которым во внутриутробном развитии был поставлен подобный диагноз.
У 82% детей не наблюдается серьезных отклонений, 8% имеют определенные проблемы, а у 10% отмечены грубые нарушения с инвалидизацией. Патология требует постоянно контроля со стороны невролога и своевременной коррекции.
Источник: https://ginekolog.neboleite.com/informacija/bolshaja-cisterna-ploda-norma-v-20-nedel/
Норма и патология на УЗИ головы плода при беременности в 1, 2 и 3 скрининг

УЗИ для беременных является скрининговым методом обследования. Медицинский термин « ультразвуковой скрининг» — это осмотр абсолютно всех беременных женщин в установленные сроки с целью выявления внутриутробных пороков развития плода.
Скрининговое исследование проводится трехкратно в течение беременности:
- I скрининг – в 11-14 недель;
- II скрининг – в 18-22 недели;
- III скрининг – в 32-34 недели.
Узи головы плода на 1 скрининге
Будущей маме в конце I триместра назначают первый скрининг УЗИ для того, чтобы внутриутробно исключить такие грубые пороки развития головы плода, как патологию головного мозга, костей черепа и лицевого скелета.
Врач оценивает следующие структуры плода:
- контуры костей свода черепа на их целостность;
- структуры головного мозга, которые в норме выглядят в виде «бабочки»;
- проводит измерение длины носовой кости плода (в 11 недель указывают ее наличие или отсутствие, а в 12-14 недель – норма от 2 до 4 мм);
- бипариетальный размер (БПР) головы – измеряется между наиболее выступающими точками теменных костей плода. Среднее нормативное значение БПР в сроке 11-14 недель от 17 до 27 мм. Эти показатели врач посмотрит в специальной таблице.
Если с Вашим плодом все в порядке, в протокол УЗИ врач запишет следующее:
- кости свода черепа – целостность сохранена;
- БПР -21 мм;
- сосудистые сплетения симметричны, в форме «бабочки»;
- длина носовой кости – 3 мм.
Какая встречается патология головы во время проведения первого УЗИ-скрининга?
Особое внимание уделяется оценке длины носовой кости плода. Это информативный критерий ранней диагностики синдрома Дауна.
Осмотр костей черепа уже в конце I триместра дает возможность выявления таких тяжелых отклонений развития, как:
- акрания;
- экзэнцефалия;
- анэнцефалия;
- черепно-мозговая грыжа.
Анэнцефалия — наиболее частый порок ЦНС, при котором полностью отсутствует ткань мозга и кости черепа.
Экзэнцефалия — кости черепа также отсутствуют, но имеется фрагмент мозговой ткани.
Акрания — порок развития, при котором мозг плода не окружен костями черепа.
Важно знать! При этих трех пороках наступает гибель ребенка. Поэтому при их обнаружении в любом сроке беременности предлагается ее прерывание по медицинским показаниям. В дальнейшем женщине необходима консультация генетика.
Черепно-мозговая грыжа — это выпячивание мозговых оболочек и мозговой ткани через дефект костей черепа. В таком случае требуется консультация нейрохирурга, чтобы выяснить, возможно ли исправить этот дефект при помощи операции после рождения ребенка.
Расшифровка УЗИ головы плода на 2 скрининге
Во время второго скрининга также пристальное внимание уделяется головному мозгу и лицевому скелету. Выявление патологии развития плода позволяет предупредить будущих родителей о возможных последствиях и получить информацию о долгосрочном прогнозе.
Важными показателями при осмотре являются бипариетальный размер (БПР), лобно-затылочный (ЛЗР) и окружность головки плода. Все эти важные измерения проводятся в строго поперечном сечении на уровне определенных анатомических структур.
Врач оценивает форму головы плода по цефалическому индексу (соотношение БПР/ ЛЗР). Вариантом нормы считаются:
- долихоцефалическая форма (овальная или продолговатая);
- брахицефалическая форма (когда череп имеет округлую форму).
Важно! Если у плода обнаружена лимонообразная или клубничкообразная форма головы, это плохо. Необходимо исключать генетические заболевания и сочетанные пороки развития.
Уменьшение этих показателей (маленькая голова у плода) – неблагоприятный признак, при котором нужно исключать микроцефалию (заболевание, для которого характерно уменьшение массы мозга и умственная отсталость).
Но не всегда маленькая окружность головы говорит о патологии.
Так, например, если все остальные размеры (окружность животика, длина бедра) также меньше нормы, это будет свидетельствовать о внутриутробной задержке развития плода, а не о пороке развития.
При увеличении БПР и окружности головки (большая голова плода) могут говорить о водянке головного мозга, о наличии мозговой грыжи. Если же при фетометрии (измерение плода) все остальные показатели тоже выше нормы, то увеличение БПР говорит о крупных размерах плода.
Ко времени второго скринига уже сформировались все анатомические структуры мозга и они хорошо визуализируются. Большое значение имеет измерение боковых желудочков мозга. В норме их размеры не должны превышать 10 мм (в среднем – 6 мм).
Обратите внимание! Если боковые желудочки головного мозга плода на УЗИ расширены от 10 до 15 мм, но при этом размеры головки не увеличены, такое состояние называется вентрикуломегалия.
К расширению боковых желудочков и вентрикуломегалии могут привести хромосомные аномалии, инфекционные заболевания мамы во время беременности, внутриутробная гипоксия плода.
Вентрикуломегалия может быть:
- симметричной (когда расширены боковые желудочки обоих полушарий мозга);
- асимметричной (расширение одного из желудочков или его рога, например, левосторонняя вентрикуломегалия);
- может существовать изолированно от пороков развития;
- или сочетаться с другими пороками.
При легкой и средней степени необходимо тщательное динамическое наблюдение за размерами желудочков мозга. В тяжелых случаях эта патология может перейти в водянку головного мозга плода (или гидроцефалию). Чем раньше и быстрее произойдет переход из вентрикуломегалии в гидроцефалию, тем хуже прогноз.
Очень трудно бывает ответить на вопрос родителей, насколько будут выражены при таком отклонении неврологические проявления у их будущего малыша и каким будет его психомоторное развитие. И если будет стоять вопрос о прерывании беременности после обнаружения данной патологии, следует последовать рекомендациям врачей.
Гидроцефалия — еще одна патология головного мозга, которая выявляется на УЗИ.
Это состояние, когда наблюдается увеличение размеров желудочков головного мозга более 15 мм за счет скопления жидкости (ликвора) в их полостях с одновременным повышением внутричерепного давления и приводящее к сдавлению или атрофии головного мозга. Как правило, для этой патологии характерно увеличение размеров головки плода.
Следует сказать, что наиболее неблагоприятным будет прогноз при сочетании вентрикуломегалии/гидроцефалии с другими пороками развития, хромосомными аномалиями, а также при изолированной гидроцефалии.
На втором скрининге особое значение отводится оценке анатомии мозжечка (он состоит из двух полушарий, которые соединены между собой, так называемым червем мозжечка). Мозжечок – в переводе означает «малый мозг», отвечает за координацию движений.
Гипоплазия (недоразвитие) червя мозжечка может привести к плачевным последствиям:
- утрачивается способность держать равновесие;
- отсутствует согласованность мышц;
- теряется плавность в движениях;
- появляются проблемы с походкой (она становится пошатывающейся, как у пьяного);
- появляется дрожь в конечностях и головке ребенка, замедленная речь.
Очень важным для выявления этой патологии является измерение межполушарного размера мозжечка.
Делая «срез» через мозжечок врач оценивает размеры мозжечка, определяет червя мозжечка. В норме межполушарный размер мозжечка (МРМ) во 2 триместре равен сроку беременности.
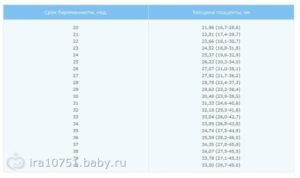
Размер мозжечка плода по неделям беременности: таблица
Срок беременности, нед | 95% | 50% | 5% |
14 | 1,4 | 1,2 | 1 |
15 | 1,5 | 1,3 | 1,1 |
16 | 1,6 | 1,4 | 1,2 |
17 | 1,8 | 1,6 | 1,4 |
18 | 1,9 | 1,7 | 1,5 |
19 | 2 | 1,8 | 1,6 |
20 | 2,2 | 2 | 1,8 |
21 | 2,3 | 2,1 | 1,9 |
22 | 2,6 | 2,3 | 2 |
23 | 2,7 | 2,4 | 2,1 |
24 | 2,9 | 2,6 | 2,3 |
25 | 3 | 2,7 | 2,4 |
26 | 3,2 | 2,9 | 2,6 |
27 | 3,3 | 3 | 2,7 |
28 | 3,5 | 3,2 | 2,9 |
29 | 3,6 | 3,3 | 3 |
30 | 3,8 | 3,5 | 3,2 |
31 | 3,9 | 3,6 | 3,3 |
32 | 4,1 | 3,8 | 3,5 |
33 | 4,3 | 4 | 3,7 |
34 | 4,5 | 4,2 | 3,9 |
35 | 4,7 | 4,4 | 4,1 |
36 | 4,9 | 4,6 | 4,3 |
37 | 5,2 | 4,8 | 4,4 |
38 | 5,4 | 5 | 4,6 |
39 | 5,6 | 5,2 | 4,8 |
40 | 5,9 | 5,5 | 5,1 |
Тщательному изучению подлежат:
- отражение УЗ – сигнала от срединной межполушарной щели (М-эхо);
- полость прозрачной перегородки;
- зрительные бугры;
- форму рогов боковых желудочков;
- мозолистое тело.
На втором скрининге могут быть выявлены аномалии такой структуры мозга, как мозолистое тело. Оно представляет собой сплетение нервных волокон, соединяющих правое и левое полушарие.
https://www.youtube.com/watch?v=3LRrHRFSnJs
Если на срединном срезе головного мозга мозолистое тело четко не визуализируется, то можно думать о дисплазии, гипоплазии или агенезии мозолистого тела. Причиной данного отклонения могут быть наследственные, инфекционные факторы и хромосомные заболевания.
Все полученные цифровые показатели врач сравнивает со средне — статистическими нормами, указанными в специальных таблицах.
Исследование лицевого скелета во II триместре
Лицо плода – еще один важный предмет изучения в ходе ультразвукового скрининга.
При изучении на УЗИ лица плода и носогубного треугольника можно рассмотреть губы, нос, глазницы и даже зрачки. При определенных навыках врач увидит движения губами, включая высовывание языка, жевательные движения, открывание рта.
Можно диагностировать такие пороки, как расщелину губы и твердого неба:
- Расщелина с обеих сторон верхней губы в народе называется «заячьей губой».
- Расщепление тканей твердого и мягкого нёба, при котором имеется сообщение между ротовой и носовой полостью называют «волчьей пастью».
Нетрудно представить замешательство будущей мамы, когда ей сообщают, о таких проделках природы. Конечно, патология сложная и неприятная. Но современная медицина в состоянии провести хирургическую коррекцию и помочь таким малышам.
Для чего нужно УЗИ головы на 3 скрининге?
Цель третьего скрининга – подтвердить или опровергнуть выявленные отклонения и пороки развития, заподозренные при проведении II скрининга.
В обязательном порядке проводится обследование все тех же структур головного мозга и лицевого скелета.
Целью УЗИ- скрининга головы плода является тщательная изучение структур мозга и строения лица с целью выявления отклонений .
Если диагностированный порок развития является несовместимым с жизнью, то такую беременность врачи акушеры-гинекологи рекомендуют прерывать.Если же прогноз будет благоприятным, то родители смогут получить консультацию специалистов по хирургической коррекции порока и своевременно начать лечение после рождения малыша.
Оксана Иванченко, акушер-гинеколог, специально для Mirmam.pro
Источник: https://mirmam.pro/uzi-golovy-ploda