Гной как выглядит
Содержание
Какими бывают гнойные воспаления разных видов и почему они развиваются
Как и любое другое, гнойное воспаление – это ответ организма на воздействие какого-либо раздражителя, направленный на ограничение патологического участка, уничтожение провоцирующих агентов и восстановление повреждения. Реакция воспаления состоит из трех последовательных фаз: повреждение, отек, восстановление. Именно характер отека определяет вид воспаления.
Развиваются гнойные воспаления при преобладании в отечной жидкости (экссудате) болезнетворных гноеродных бактерий. Это могут быть синегнойная и кишечная палочки, стафило-, гоно-, стрептококки, клебсиеллы, протей. Степень обсеменения бактериями очага повреждения определяет вероятность и характер воспалительной реакции.
Гной представляет собой жидкую среду, содержащую в своем составе погибшие форменные элементы крови (лейкоциты, фагоциты, макрофаги), микробы, ферменты (протеазы), разрушенные и омертвевшие ткани, жиры, белковые фракции. Именно протеазы ответственны за растворение тканей (лизис) в очаге повреждения.
Выделяют следующие виды гнойного воспаления:
- эмпиема – скопление гноя в полости, представленной стенками органа;
- абсцесс – полость, возникшая в результате расплавления тканей, заполненная гнойным экссудатом;
- флегмона – разлитое гнойное поражение подкожной клетчатки на протяжении сосудов, нервов, в фасциях.
Воспаление атеромы
Одна из часто встречающихся доброкачественных опухолей в подкожных тканях – атерома. Образуется она в местах наибольшего распространения сальных желез: голова, область копчика, лицо, шея. Атерома имеет вид округлого образования, представляет собой полость, заключенную в капсулу, с содержанием жира, холестерина, клеток кожи.
Возникает она в результате того, что выводной проток сальной железы закупоривается. Атерома может быть единичной, но в большинстве случаев встречается множественное распространение этих образований различных размеров. Опухоль эта безболезненна и, кроме косметического дискомфорта, не доставляет неудобств.
Выделяют первичные (врожденные) и вторичные атеромы, которые возникают при себорее. При пальпации они плотные, умеренно болезненны, имеют синюшный оттенок. Локализуются вторичные опухоли на лице, груди, спине, шее. После их вскрытия образуются язвы с подрытыми краями.В амбулаторной хирургии воспаление атеромы – распространенная проблема. Предрасполагающими факторами к этому являются такие состояния:
- недостаточная гигиена;
- самостоятельное выдавливание прыщей, особенно при несоблюдении правил антисептики;
- микротравмы (царапины и порезы);
- гнойничковые заболевания кожи;
- снижение местного иммунитета;
- гормональные нарушения;
- злоупотребление косметикой.
Нагноившаяся атерома характеризуется болезненностью, локальным покраснением и отечностью. При больших размерах может отмечаться флюктуация – ощущение перетекания жидкости в эластичной полости. Иногда образование самостоятельно прорывается наружу и выделяется салообразный гной.
Лечится воспаление атеромы только хирургически. Выполняется разрез кожи, вылущивание содержимого с обязательным удалением капсулы. Когда она убрана не полностью, после операции возможен рецидив. Если повторно образовалась атерома, воспаление может развиться в этой же области.
Нагноение ран
Раны возникают по многочисленным причинам: бытовые, производственные, криминальные, боевые, после операции. Но воспаление раны не всегда бывает гнойным. Зависит это от характера и места повреждения, состояния тканей, возраста, обсемененности микробами.
Факторы, предрасполагающие к воспалению раневой поверхности, следующие:
- ранение загрязненным предметом;
- несоблюдение правил гигиены;
- применение стероидных гормонов и/или цитостатиков;
- избыточный вес тела;
- недостаточность питания;
- дефицит витаминов;
- пожилой возраст;
- снижение местного и общего иммунитета;
- хронические кожные заболевания;
- тяжелые соматические болезни;
- жаркая, влажная погода;
- недостаточный дренаж раны после операции.
Обычно нагноение раны характеризуется тем, что в тканевом дефекте скапливается гнойный воспалительный экссудат. При этом вокруг краев появляется гиперемия (покраснение) и «теплый» отек, обусловленный расширением сосудов. В глубине раны преобладает «холодная» отечность, связанная с нарушением лимфатического оттока из-за сдавления сосудов.
На фоне перечисленных признаков появляется распирающая, давящая боль, в области поражения локально повышена температура. Под слоем гноя определяется некротизированная масса. Всасываясь в кровь, продукты распада, токсины вызывают симптомы интоксикации: лихорадка, слабость, боли в голове, понижение аппетита. Поэтому, если возникло воспаление раны, лечение должно быть незамедлительным.
Нагноение послеоперационных швов
Процесс воспаления послеоперационного шва происходит, как правило, на 3-6 день после хирургических манипуляций. Связано это с попаданием в место повреждения тканей гноеродных микроорганизмов.
Бактерии в рану могут быть занесены первично (предметом ранения, плохо обработанным инструментарием, руками медицинского персонала и/или самого больного) и косвенно из очага хронической инфекции: кариес, тонзиллит, синусит.
Предрасполагающие факторы к развитию патологического процесса в области шва:
- недостаточная дезинфекция медицинского инвентаря;
- несоблюдение правил асептики, антисептики;
- сниженный иммунитет;
- плохой дренаж отделяемого раны;
- повреждение подкожной клетчатки (гематомы, некрозы);
- некачественный шовный материал;
- несоблюдение гигиены пациентом;
- участки ишемии (недостатка кровоснабжения) из-за пережатия лигатурой сосудов.
Если развилось воспаление шва, то будут наблюдаться такие симптомы, как покраснение и отек кожи вокруг, болезненность. Сначала из шва может отделяться серозная жидкость с примесью крови, а затем происходит нагноение.
При выраженном процессе воспаления появляются лихорадка с ознобом, вялость, отказ от еды.
Лечить загноившийся операционный шов следует только под контролем врача. Неправильные самостоятельные действия могут привести к распространению инфекции, углублению воспаления и развитию грозных осложнений вплоть до сепсиса. При этом образуется грубый извитой рубец.
Гнойное поражение кожи и подкожной клетчатки
Патологические процессы в коже и нижележащих слоях встречаются в хирургической практике очень часто. Кожа и ее придатки – первый защитный барьер организма от различных неблагоприятных воздействий.
Негативными факторами, провоцирующими развитие воспаления кожи, являются такие:
- механические повреждения (царапины, ссадины и порезы, расчесы);
- воздействие высоких и низких температур (ожог, обморожение);
- химические агенты (бытовые щелочи, кислоты, злоупотребление антисептическими и моющими средствами);
- избыточное пото- и салоотделение могут вызвать гнойное воспаление кожи;
- плохая гигиена (особенно у тучных людей);
- заболевания внутренних органов (патологии эндокринной, пищеварительной систем;
- врастание ногтя.
Вызывать гнойное воспаление кожи и подкожной клетчатки могут микробы, занесенные извне, и/или представители условно-патогенной флоры. Нагноения кожи разнообразны по месту локализации и клиническому течению.
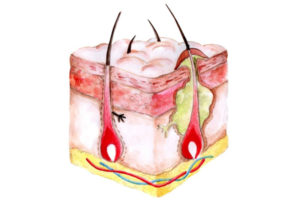
Фурункул
Нагноение волосяного фолликула и сальной железы – фурункул. Он может быть локализован в областях кожи, где есть волосы. Возникает в любом возрасте. Наиболее часто встречается у больных сахарным диабетом и/или ожирением.
Клинические проявления выражаются в типичном воспалении: гиперемия, боль, повышение местной температуры, припухлость. Иногда это состояние сопровождается реакцией близко расположенных лимфатических узлов.
Осложнениями фурункулеза могут стать лимфаденит, абсцесс, тромбофлебит (воспаление вен), флегмона, реактивный гнойный артрит, сепсис, менингит.
Карбункул
Карбункул – острое инфекционное воспаление одновременно нескольких волосяных луковиц с сальными железами. Встречается чаще у лиц зрелого и пожилого возраста. Большую роль в развитии этого воспаления играют эндокринные нарушения. Типичная локализация – задняя часть шеи, спина, живот, ягодицы.
На месте инфицирования возникает плотный разлитой отек, кожа становится багровой и болезненной. Происходит некротическое расплавление тканей. Вскрывается карбункул в нескольких местах, выделяется сливкообразный гной. Поражение при таком воспалении кожи имеет вид пчелиных сот.
Гидраденит
Воспаление потовых желез возникает преимущественно при нечистоплотности, опрелостях, расчесах. На первое место среди провоцирующих факторов выступает бритье подмышек. Возникают микротравмы кожи, а использование дезодоранта способствует закупорке выводных протоков желез.
В области подмышечной впадины образуется плотный болезненный бугорок, кожа становится багрово-синюшной. По мере развития воспаления боль усиливается, мешает движениям. Возникает флюктуация, кожа в центре истончается, и наружу прорывается густой гной.
При распространении воспаления на другие участки благодаря обилию лимфатической ткани образуется конгломерат узлов с выступающими сосочками кожи – «сучье вымя». Если лечения не проводится, процесс может распространиться – образуется абсцесс или флегмона. Грозным осложнением гидраденита является сепсис.
Абсцесс
Полость гнойно-некротического характера, ограниченная капсулой, – абсцесс. Чаще возникает как осложнение воспалений, гнойничковых заболеваний на коже.
Причиной развития гнойной полости может стать воспаление колотой раны или места инъекции, когда отток гноя нарушен.
Клинически абсцесс проявляется отеком и гиперемией кожи в области поражения. В глубине тканей пальпируется плотноэластичное болезненное образование. Кожа над абсцессом горячая на ощупь. Появляются симптомы интоксикации.
При вскрытии абсцесса и неполном опорожнении или наличии в полости инородного тела стенки капсулы не до конца смыкаются, и образуется свищ. Прорыв гноя может произойти на кожу, в окружающие ткани, в полость органов.
Флегмона
Гнойно-некротический процесс воспаления, располагающийся в клетчаточном пространстве, не имеющий четких границ. Причины возникновения флегмоны такие же, как при абсцессе.
В связи с развитием эстетической медицины, образование флегмоны могут спровоцировать корригирующие процедуры: липосакция, введение различных гелей. Места локализации могут быть любыми, но чаще воспаляться склонны области живота, спины, ягодиц, шеи. Не редкость – поражение тканей ноги.
Постепенно расплавляя ткани, флегмона распространяется по клетчатке, фасциальным пространствам, разрушая сосуды и провоцируя некроз. Часто флегмоной осложняется абсцесс, гидраденит, фурункул.
Паронихий и панариций
Панариций – воспаление мягких тканей, костей и суставов пальцев кисти, реже стопы. Боль при панариции может быть нестерпимой, лишать сна. В месте воспаления – гиперемия и отек. При развитии процесса нарушается функция пальца.
В зависимости от локализации поражения панариций может быть разных типов:
- кожным – образование нагноения между эпидермисом и следующими слоями кожи с образованием «пузыря»;
- подногтевым – затек гноя под ногтевую пластину;
- подкожным – гнойно-некротический процесс мягких тканей пальца;
- суставным – поражение фалангового сустава;
- сухожильным – нагноение сухожилия (тендовагинит);
- костным – переход гнойного процесса на кость, протекающий по типу остеомиелита.
Паронихий – повреждение валика около ногтя. Воспалиться ногтевое ложе может после маникюра, обрезания кутикулы. Отмечается при этом состоянии пульсирующая боль, покраснение, отделение гноя.
Лечение
Гнойными воспалениями мягких и других тканей организма занимается хирургия. При появлении симптомов, указывающих на гнойное поражение, обязательно нужно проконсультироваться с врачом. Самостоятельное лечение чревато распространением процесса и усугублением ситуации. Основные направления лечения:
- антибактериальная терапия с применением местных средств от воспаления (мазей, растворов) и системных препаратов (Пенициллин, Цефтриаксон, Клиндамицин, Ванкомицин);
- противотоксическая терапия (введение внутривенных растворов глюкозы, солевых, форсированный диурез);
- лечение сопутствующих хронических патологий;
- иммунокоррекция (введение вакцин, сывороток, анатоксинов);
- диетическое питание с исключением простых углеводов, мучного, жирного, жареного и соленого;
- витаминотерапия;
- первичная и вторичная хирургическая обработка ран (иссечение и удаление омертвевших тканей, промывание и дренирование);
- физиотерапия после операции (УФО, лазеротерапия, лечение магнитным полем).
Для хирургического лечения ран используются следующие методы:
- физические (лазерное излучение, плазменные потоки, вакуумная обработка зоны воспаления);
- химические (различные ферментные препараты: Трипсин, Химотрипсин, Лизосорб);
- биологические (удаление некротических тканей личинками зеленых мух).
При консервативной терапии используют такие препараты:
- антисептики (Повидон-йод, Мирамистин, Этакридин, Хлоргексидин);
- водорастворимые мази (Диоксидин, Метилурацил);
- кремы (Фламазин, Аргосульфан);
- дренирующие сорбенты (Коллагеназа);
- аэрозоли (Лифузоль, Нитазол).
В периоде регенерации (заживления) после операции используют следующие средства:
- повязки с антибактериальными мазями (Левомеколь, Тетрациклин, Пимафуцин), стимулирующими веществами (Винилин, Актовегин, Солкосерил);
- специальные раневые покрытия против воспаления и для заживления (Воскопран);
- препараты на основе природных полимеров (Альгипор, Комбутек).
Гнойное воспаление различных частей тела распространено и имеет множество различных форм. Течение процесса может быть гладким или приносить грозные осложнения, приводящие к летальному исходу. Поэтому к лечению нужно подходить комплексно и проводить весь спектр назначенных терапевтических мероприятий, профилактических мер по предотвращению вторичного возникновения болезни.
Источник: https://provospalenie.ru/tela/gnojnoe.html
Лечение гнойных ран: фото и видео
Гнойная рана – это повреждение мягких тканей с гнойными выделениями, отёком, некрозом, токсическим отравлением. Гнойная инфекция при участии патогенных микроорганизмов вызывает воспалительный процесс с расплавлением ткани, заражает окружающую среду и может спровоцировать развитие сепсиса.
Гнойные раны возникают вследствие заражения при травмировании, после хирургических вмешательств или вскрытия гнойника. Активаторами гнойных процессов становятся гноеродные бактерии: стрептококки, стафилококки, пневмококки и т. д.
На развитие нагноения влияет состояние иммунитета человека, наличие хронических заболеваний, возраст и конституция тела. Ослабленный иммунитет всегда становится провоцирующим фактором для нагноения раны.
Патогенез и этиология развития
Гнойные раневые инфекционные травмы заживают по принципам вторичного заживления. Процесс заживления – единый гнойный грануляционный период, включающий нагноение и гранулирование ранения.
Нагноение раны по сути является важным биохимическим процессом очистки ее при участии протеолиза. Появление грануляционной ткани невозможно без нагноения.
Любой раневой период, начиная от царапины и заканчивая крупными повреждениями, можно охарактеризовать тремя фазами:
- Воспалительный период, в процессе которого совершается сложный биохимический и патофизиологический комплекс без регенерационных признаков.
- Регенерационный период – на полости раны образуется и созревает новая грануляционная ткань.
- Третий этап – эпителизация и рубцевание ткани.
Воспалительный процесс проходит в два этапа: вначале возникают сосудистые изменения, следующим шагом становится очищение раневого участка от некротических масс погибших тканей. В это время выражаются все последовательные фазы острого воспаления:
- Сужение просвета кровеносных сосудов (вазоконстрикция).
- После расслабления мускулатуры кровеносных сосудов происходят расширение просветов, прилипание и проникновение лейкоцитов в воспалительный очаг (вазодилатация).
- Увеличение проницаемости ткани, повышение капиллярного давления, отечность и миграция лейкоцитов.
Важно! Необходимо вытянуть гной из раны и очистить поверхность от некротических тканей, поскольку это динамично продвигает нормальный регенеративный процесс заживления.
Основные симптоматические признаки нагноения
Выделяются местная и общая характеристики нагноения раны.
Локальные симптомы – это деформация ткани с гнойным экссудатом, болевые ощущения, гипертермия и гиперемия участка, отеки и нарушение функциональности поврежденного места. Болевые импульсы характеризуются давящими и распирающими ощущениями.
Если отток экссудата затруднен из-за образования корки – начинается скопление гноя, боли становятся пронзительными.
Наблюдаются сильные покраснения кожных покровов вокруг очага поражения, при долговременном воспалении кожа становится багрово-синего окраса.
Отечность выделяется двумя типами: в пределах травмы – теплая воспаленная часть; в отдалении – холодные реактивные области без выраженного покраснения.Основной симптом гнойных воспалительных процессов – гнойный экссудат, бактериальная жидкость с детритами, гамма-глобулинами, ферментированными лейкоцитными и бактериальными образованиями, жирами, холестеринами, молекулами ДНК.
Насыщенность и цвет экссудата полностью зависят от бактериальной палочки, вызвавшей инфекционный процесс:
- стафилококковые возбудители характерны образованием желтоватого или белесого гноя;
- стрептококковая инфекция – жидкий зелёный экссудат;
- кишечные бактерии – бурая с желтым оттенком водянистая масса;
- анаэробные микроорганизмы – бурый, зловонный экссудат;
- синегнойная – желтоватая жидкость с синевато-зеленым цветом.
Под уровневым слоем гнойных отложений наблюдается участок некротической ткани с регрессом грануляции.
Из травмированного места в организм больного попадают токсические вещества, это провоцирует возникновение симптомов общей интоксикации организма. Для периода нагноения характерны общеклинические признаки:
- нарушение аппетита;
- повышенное потоотделение;
- лихорадка, слабость, озноб;
- головные боли;
- повышение общего температурного показателя.
Общеклинические анализы крови выявляют повышение скорости оседания эритроцитов, лейкоцитарная формула сдвигается влево. Общий анализ мочи указывает на появление белка.
В течение болезни повышаются показатели мочевины, креатинина, билирубина. Сильная интоксикация организма токсинами провоцирует нарушение сознания больного.
Важно! Вытягивать гнойный экссудат из раны следует как можно скорее, пока воспалительный процесс не перешел на окружающие ткани.
Эффективные терапевтические методы лечения
Выбранный способ, чем обработать гнойную рану, зависит от длительности процесса нагноения.
На первой стадии формирования гнойного экссудата главные принципы лечения гнойных ран – очищение поверхности, лечение воспалительного процесса в организме, ликвидация патогенных бактерий и снижение интоксикации.
Вторая стадия гнойного процесса: характер выражается в образовании грануляционной ткани под толщей гнойного накопления. Главным методом лечения является стимулирование регенеративных процессов для образования эпителия.
Профессиональная обработка гнойных ран:
- рассекаются края очага воспаления или кожные покровы над гнойным образованием;
- удаляются гнойные массы, полость дренируется и обследуется на наличие внутренних затёков;
- при показаниях затёки вскрываются, удаляются некротические массы;
- кровь останавливается, рана промывается и дренируется.
Хирургический шов на обработанный участок не накладывается, наложение шва допускается исключительно после проточных-промывочных дренирований.
С традиционным лечением используют комплексные методы обработки поверхности с помощью антисептических пульсаторов, вакуумных и озоновых воздействий, лазерной обработки, криотерапии.
Методы детоксикации организма заключаются в проведении форсированного диуреза, инфузионных терапий, экстракорпоральных гемокоррекционных переливаний.
Все терапевтические и хирургические действия проводят совместно с антибактериальной медикаментозной терапией. Антибиотики назначаются в пероральных или инъекционных видах. В первую фазу инфекционно-гнойного процесса применяются антибиотики широких спектров действия: Амоксиклав; Ципрофлоксацин; Амоксициллин.
В результате выявления возбудителя инфекции лечащий врач назначает индивидуальное направление в применении узконаправленных медикаментов в зависимости от восприимчивости бактерий.
Фармакологические препараты для наружного применения
На начальных этапах регенерационного периода лечение ран в домашних условиях с применением мазевых средств не рекомендуется. Мазь создаст препятствие естественному оттоку экссудата из полости.
В эту фазу необходимы гигроскопичные перевязки с максимальным содержанием антисептика.
В качестве эффективных антисептических средств используются: Диоксидин; Хлоргексидин; Мирамистин; Хлористый натрий; Ортоборная кислота; марганцовка; фурацилин.
Только после третьих суток заживления можно применять мазевые антибиотические средства, исключительно на водорастворимой основе, имеющие вытягивающий эффект: Левосин; Сульфамиколь; Диоксидиновая мазь; Левомиколь.Оптимально вылечить рану и предотвратить развитие осложнений можно с помощью использования популярной тактики, для которой применяют химическую некрэктомию с использованием протеолитических ферментированных медикаментов с противомикробными и противовоспалительными действиями. В качестве химической некрэктомии применяют: Трипсин, Химотрипсин и Химопсин.
Средство накладывают на поверхность раны или орошают пространство совместно с антисептическими растворами. Также для удаления гнойного экссудата поврежденный участок обрабатывают сорбентами: Полифепаном.
Важно! Любое лечение от гнойных ран должно состоять из антибиотиков.
Реабилитационный период
После снятия воспалительного процесса и очищения раны от некротических тканей с экссудатом необходимо приступить к восстановительному этапу.
Основная задача реабилитационной терапии состоит в подавлении оставшейся инфекции и стимулировании регенерации ткани.
Конверсионная терапия заключается в ускорении роста грануляционных поверхностей и предотвращении возможности возникновения рецидива (вторичного нагноения).
Эта фаза лечения менее строгая: количество лейкоцитарных образований сокращается, поэтому дренирование и гигроскопичные повязки больше не требуются. Грануляционная ткань отличается тонкой легко повреждаемой структурой, для лечения требуются средства на мазевых основах, препятствующие механическому травмированию участка.
Регенерационные мази содержат в своем составе антибиотические элементы и вещества, стимулирующие образование новых клеток: Синтомицин; Солкосериловая мазь; Актовегин.
Многокомпонентные препараты с противовоспалительным и регенерационными действиями: Бальзамический линимент Вишневского; Оксизон; Левометоксид, Оксициклозоль.
Средства обладают оптимальными стимулирующими свойствами к регенерации, улучшают кровообращение пораженной области и препятствуют развитию патогенной микрофлоры.
Народный местный метод реабилитации и стимулирования заживления раны в домашних условиях включает использование травяных настоек (ромашка, девясил, зверобой, полынь), прополиса, мёда, листьев алоэ, облепихового масла, мумие. Эти методы эффективны для легких ранений без отягощения гнойным экссудатом. Обширные гнойные ранения лучше лечить с помощью профессиональной медицины.
Заключение
Очистительный период отмершего эпителия и экссудата крайне важен для нормальных регенеративных процессов и предотвращения вторичного нагноения. Основные критерии динамики общеклинических значений определяют по результату лабораторных исследований цитологического и бактериологического анализов.
Остаточная патогенная микрофлора не должна оставаться в пораженном месте, следует помнить, что любая инфекция может привести к крайне негативным последствиям, начиная от долгого реабилитационного периода, заканчивая ампутацией части тела и летальным исходом.
Для профилактики нагноения следует свежие раны тщательно промывать под проточной водой и обрабатывать антисептиком. Рану следует перевязывать стерильным бинтом, это защитит от прямого контакта с загрязненной микрофлорой. При любых признаках нагноения рекомендуется обратиться к врачу. Своевременные способы лечения гнойных ран предотвратят развитие воспалительного процесса.
Источник: https://TravmaOff.ru/rany/lechenie-gnojnyh-ran.html
Гнойные раны: причины заболевания, основные симптомы, лечение и профилактика
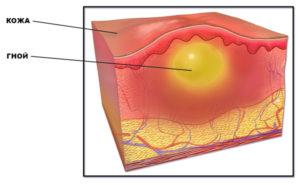
Представляют собой повреждения кожных покровов и подлежащих тканей, обусловленные формированием гнойных очагов.
Причины
На данный момент в травматологии, ортопедии и в хирургии считается, что любая случайная рана является инфицированной, проще говоря, она содержит определенное количество бактерий.
Однако не каждое бактериальное загрязнение влечет за собой формирование гнойных очагов.
Для развития инфекции необходимо сочетание таких факторов как, достаточное повреждение тканей, наличие в ране нежизнеспособных тканей, проникновение в нее инородных тел и излившейся крови, а также достаточного количества патогенной флоры.
В большинстве случаях в гнойных ранах выявляются гноеродные бактерии, такие как стрептококки, стафилококки, клебсиеллы, протей, кишечная палочка, псевдомонады. Иногда возбудителями гнойных процессов являются пневмококки, шигеллы, сальмонеллы, микобактерии.При изучении процессов нагноения было доказано, что для развития патологического процесса в нормальных, не травмированных тканях, необходимо не менее ста тысяч микроорганизмов на 1 гр тканей. При некоторых условиях критический уровень обсеменения может уменьшаться.
Если в ране имеются свернувшаяся кровь, посторонние предметы, то для развития нагноения на 1 гр тканей может быть достаточно проникновения 10 тысяч патогенных микроорганизмов.
А вслучае лигатурной ишемии, которая обусловлена нарушением трофики тканей в области формирования лигатуры, критический уровень обсемененности уменьшается до одной тысячи микробов на 1 гр тканей.
К факторам, повышающим вероятность нагноения, относят:
расположение и размеры раны;
общее состояние организма человека;
наличие у пациента соматических заболеваний, сахарного диабета и сосудистых нарушений;
возраст и особенности конституции человека;
время года.
Нагноение является частым осложнением случайных колотых, рваных, размозженных и ушибленных ран.
Высокая вероятность формирования нагноения при колотых ранах обусловлена затруднением оттока, обусловленного незначительными размерами отверстия на коже, а также наличием тонкого и удлиненного раневого канала.
Высокий риск нагноения рваных, ушибленных и размозженных ран мягких тканей связанн с высоким загрязнением или значительным количеством нежизнеспособных тканей. Резаные раны, благодаря незначительному повреждению и формированию неглубокого раневого канала, меньше других подвержены развитию нагноения.
Симптомы
Различают местные и общие симптомы нагноения. К местным признакам относят дефект тканей с наличием гнойного экссудата, а также такие типичные признаки воспаления, как боль, местная гипертермия и гиперемия, отек прилегающих тканей и нарушение функции. Боли при гнойных процессах в ране могут носить давящей или распирающей характер.
При затруднении оттока происходит скопление гноя и повышение давления в зоне воспаления, боль становится достаточно выраженной, дергающей и очень часто сопровождается нарушением сна. Кожные покровы вокруг раны становятся гиперемированными и горячими на ощупь. На начальных этапах образования гноя происходит покраснение кожных покровов.
При длительном существовании раны краснота может сменяться багровой или багрово-синюшной окраской кожи.
Одним из главных признаков гнойной раны считается наличие гноя, представляющего собой жидкость, содержащую бактерии, тканевый детрит, глобулины, альбумины, ферменты лейкоцитарного и микробного происхождения, жиры, холестерин, примесь ДНК и погибшие лейкоциты. Цвет и консистенция гноя может варьироваться от белого или желтого до зеленого или бурого.
Из раны в организм больного адсорбируются токсины, что сопровождается развитием симптомов общей интоксикации, повышением температуры, снижением аппетита, повышением потливости и появлением головных болей.
Диагностика
Благодаря наличию явных местных признаков диагностика гнойных ран не представляет затруднений.
Для исключения вероятности вовлечения в патологический процесс подлежащих анатомических структур может потребоваться проведение рентгенографии, ультразвукового исследования, а также магниторезонансной либо компьютерной томографии пораженного участка. Также таким больным назначается общий анализ крови и посев отделяемого на питательные среды.
Лечение
Выбор схемы лечения зависит от фазы раневого процесса.
На стадии формирования гнойного очага основной задачей хирургов является очищение раны, ограничение воспаления, борьба с патогенными микроорганизмами и проведение при необходимости детоксикации.
На втором этапе проводятся мероприятия по стимуляции регенерации, возможно наложение ранних вторичных швов или проведение кожной пластики. На стадии закрытия раны осуществляется стимуляция образования эпителия.
Профилактики
Профилактика гнойных ран основана на проведении качественной обработки любых повреждений кожи.
Источник: https://www.obozrevatel.com/health/bolezni/gnojnyie-ranyi.htm
Гнойные выделения у женщин: причины появления, принципы лечения и профилактика
Ежемесячный женский цикл постоянно сопровождаются различными выделениями, которые могут иметь самый разнообразный цвет, запах или консистенцию.
В некоторых случаях девушки не обращают внимание на изменение привычных характеристик, хотя именно это и указывает на наличие опасных недугов.
Возникновение гнойных выделений в любое время цикла — это грозный симптом, требующий пристального внимания со стороны каждой пациентки. Посещение гинеколога и сдача необходимых анализов могут выявить причину формирования любого недуга.
Что представляют собой гнойные выделения у женщин
Гнойные выделения из влагалища — это патологический симптом, сопровождающий различные инфекционные и воспалительные заболевания урогенитальной сферы, поражающие прекрасную половину человечества.
Согласно данным статистического исследования, каждая десятая женщина на Земле в возрасте до 40 лет так или иначе сталкивалась с подобной проблемой.
Увеличивают вероятность развития недуга следующие факторы:
- отсутствие постоянного полового партнёра;
- беспорядочные сексуальные связи;
- нарушение правил личной гигиены;
- ношение неудобного нижнего белья;
- купание в необорудованных для этого водоёмах.
Нормальные выделения нередко возникают у женщин в период овуляции или во время возбуждения, а также у подростков на этапе полового созревания. Они не имеют вкуса и запаха, типична клейкая консистенция и прозрачный либо белесоватый цвет.
Характеристики выделений
В зависимости от внешних особенностей выделений можно предположить наличие у пациентки того или иного недуга. На какие характеристики прежде всего стоит обратить внимание при исследовании:
- Цвет:
- серо-зелёный оттенок встречается при острых воспалительных недугах;
- гнойно-кровянистые выделения свидетельствуют о повреждении сосудистой стенки или начале менструального цикла;
- жёлтые встречаются при длительно текущем хроническом заболевании.
- Запах:
- гнойный (при наличии абсцессов, флегмон, свищей);
- рыбный (встречается при дисбактериозе влагалища и инфекциях, передающихся половым путём);
- с примесью железа (типичен для кровотечений);
- без запаха.
- Консистенция:
- густые (напоминают сметану, размазываются по нижнему белью и застывают в виде корок);
- жидкие (обычно обильны, плохо впитываются);
- слизистые (похожи внешне на смазку, которая выделяется в период возбуждения).
- Объём:
- скудные (0,5–1 мл);
- средние (2–3 мл);
- обильные (более 5 мл).
- Время появления относительно менструального цикла:
- в середине (13–16-й день);
- в период месячных;
- после окончания месячных (на 2–5-й день от завершения).
- Возникновение сопутствующих симптомов:
- зуд или жжение различной интенсивности;
- отёк наружных половых органов;
- болезненность при сексуальном контакте.
Фотогалерея: как выглядят различные виды выделений
Гнойные выделения слизистого типа приклеиваются к нижнему белью Жидкие выделения имеют практически незаметный желтоватый оттенок Густые выделения напоминают мокроту
Место локализации заболевания, которое служит причиной появления этого симптома
Патологический процесс, отражением которого являются гнойные выделения, может располагаться в любой области урогенитального тракта женщины. Чаще всего поражаются следующие органы:
- матка (тело, шейка) — основной орган репродуктивной системы, где происходит рост и развитие плода;
- фаллопиевы трубы (по ним перемещаются женские половые клетки);
- яичники — железы, отвечающие за выработку гормонов;
- влагалище (его преддверие, клитор, бартолиновые железы).
Причины появления гнойных выделений у женщин
Подобный симптом нередко встречается при развитии воспалительных и инфекционных заболеваний репродуктивной системы у представительниц прекрасного пола. К основным причинам возникновения гнойных выделений относят:
- флегмоны, абсцессы, свищи;
- воспалительные процессы в области матки (эндометрит, миометрит), её шейки (цервицит, эндоцервицит), яичников (овофорит), бартолиновых желёз (бартолинит);
- заболевания, передающиеся половым путём (генитальный герпес, трихомониаз, триппер, хламидиоз, микоплазмоз, уреаплазмоз);
- запущенный дисбактериоз влагалища;
- травматические повреждения внутренних органов;
- недавно перенесённые оперативные вмешательства;
- послеродовой период.
Принципы лечения гнойных выделений в зависимости от причины
Пациентки с не осложнённым воспалительным процессом получают всю необходимую терапию на дому или в условиях дневного стационара.
При этом лечение никак не мешает их привычной деятельности, а также не требует выписки больничного.
При тяжёлом и длительно текущем недуге может потребоваться госпитализация в гинекологическое отделение, где доктора рассматривают вопрос о необходимости хирургического удаления источника гнойных выделений.
Весь период лечения пациентка должна соблюдать специальную диету с ограничением сладкой, жареной и жирной пищи.
Основываясь на своём опыте, могу сказать, что вредные продукты (фастфуд, полуфабрикаты, выпечка) являются прекрасной питательной средой для патогенных микроорганизмов: это затрудняет процесс выздоровления.
Женщинам рекомендуется употреблять больше свежих овощей, ягод, фруктов и зелени, а также натурального мяса и рыбы, творога. Одной из моих пациенток такое питание позволило сбросить лишний вес, а вместе с ним ушла и гинекологическая проблема.
Медикаментозная терапия патологии
Для устранения причин и симптомов заболевания доктора назначают фармацевтические препараты. Они могут использоваться как местно (в качестве вагинальных свечей или растворов для промывания влагалища), так и в форме таблеток, капсул, внутримышечных и внутривенных инъекций.
Длительность приёма медикаментов назначает доктор исходя из особенностей каждого организма и состояния здоровья пациентки.
Средства для борьбы с гнойными выделениями и их причинами:
- Антисептические растворы позволяют удалить гнойные выделения и очистить влагалище от местных загрязнений. Используются перед вставлением свечек. К препаратам этой серии относят Мирамистин, Хлоргексидин, Фурацилин, перекись водорода.
- Антибактериальные медикаменты убивают патогенные микроорганизмы и способствуют их выведению из тела человека. С этой целью назначают Амоксиклав, Тержинан, Далацин, Амикацин, Синтомицин, Цефтриаксон, Цефотаксим, Цефпироксим, Аугментин, Флемоксин Солютаб, Ванкомицин.
- Нестероидные противовоспалительные средства снимают отёчность мягких тканей, избавляют пациенток от зуда и жжения. К ним относят Нимесулид, Этодолак, Диклофенак, Ибуклин, Ибупрофен, Тамоксифен.
Фотогалерея: медикаментозная терапия недуга
Мирамистин удаляет поверхностные загрязнения Тержинан способствует гибели патогенных микробов Ибупрофен снимает воспаление
Хирургические аспекты лечения
Если источник инфекции находится в организме, а антибактериальная терапия не приносит ожидаемых результатов, доктора принимают решение о необходимости проведения операции. Показаниями к её осуществлению служат:
- длительное повышение температуры тела;
- выделения, продолжающиеся более полугода;
- угроза жизни пациентки;
- вероятность развития заражения крови (сепсиса).
Этапы хирургического вмешательства:
- Создание оптимального доступа к повреждённому органу. Для этого предполагаемое операционное поле (нижнюю часть живота) бреют, обрабатывают спиртовым раствором и обкладывают стерильными простынями. С помощью скальпеля хирург проводит разрез, извлекает источник гнойных выделений и удаляет его.
- Полость малого таза промывается растворами антибиотиков и антисептиков, что позволяет избежать повторного заражения. Далее доктора иссекают остатки изменённых или мёртвых тканей.
- Установка дренажа для оттока патологического содержимого. Чтобы удалять скопления крови, лимфатической жидкости и гноя, медики помещают в тело пациентки резиновую трубку, которая фиксируется к коже несколькими швами. После того как воспаление окончательно стихнет, её вынимают.
Народные средства для борьбы с симптомами
Если у вас нет возможности в ближайшее время посетить доктора или приобрести фармацевтические препараты, а неприятные симптомы недуга приносят существенный дискомфорт, допустимо применение природных рецептов. Средства на основе растений, трав и ягод обладают противовоспалительным эффектом. Чаще всего их применяют в форме растворов для спринцевания с помощью специальной груши.
Перед началом использования любого средства следует проверить его максимальную концентрацию. В моей практике встречалась женщина, поступившая в отделение с массивным ожогом стенок влагалища.
Подобное поражение было вызвано использованием высококонцентрированного сока чистотела для обработки слизистых оболочек.Пациентку прооперировали, удалив изменённые ткани, но из-за травмы произошла рубцовая деформация.
Народные рецепты для борьбы с недугом:
100 грамм ромашки поместите в стакан с кипятком и настаивайте не менее 30 минут. После остывания наберите раствор в спринцовку и проведите полоскание влагалища. Такая процедура помогает снять воспаление и уменьшить зуд.
Смочите тампон в натуральном кефире не менее 3% жирности и поместите во влагалище на 10–15 минут. Лактобактерии, содержащиеся в молочном продукте, способствуют нормализации микрофлоры слизистых оболочек.
150 грамм календулы смешайте с таким же количеством листьев лопуха и поместите в ванную или глубокий тазик, заполненный горячей водой.
После остывания её до приемлемой температуры поместите туда нижнюю часть туловища, чтобы промежность погрузилась полностью. Провести в такой ванночке нужно не менее 20 минут.
Календула и лопух обладают антисептическим эффектом, помогают избавиться от симптомов патологии.
Фотогалерея: народные средства для борьбы с клиническими признаками недуга
Ромашка снимает воспаление Календула устраняет зуд Кефир — лучший источник молочнокислых бактерий
Как защитить себя от появления патологических выделений
Гнойные выделения нередко свидетельствуют о наличии серьёзных заболеваний, которые могут оказывать влияние на репродуктивные функции женского организма. При отсутствии лечения такой недуг приводит к бесплодию или даже гибели пациентки. Именно поэтому врачи-гинекологи активно занимаются профилактическими мероприятиями, посвящёнными здоровью женщин.
Одной из самых частых причин развития гнойных выделений из влагалища служат половые инфекции. Как известно, многие молодые девушки, вступающие в сексуальную жизнь, совершенно не имеют понятия о барьерной контрацепции.
В рамках одной из программ от кафедры акушерства и гинекологии я вместе со своими коллегами посетила множество школ, колледжей, техникумов и университетов, где нами были прочитаны лекции на тему важности предохранения от нежелательной беременности и инфекций.
Всем людям было предложено пройти анонимное тестирование, результаты которого показали, что только 60% молодых девушек используют презервативы. Некоторым пациенткам, уже имевшим ранее проблемы в сфере гинекологии, были выданы направления на госпитализацию.
Остальным девушкам врачи выдали запас средств барьерной контрацепции.
Правила индивидуальной профилактики развития гнойных выделений:
- Ежедневно принимайте душ и меняйте нательное бельё. В течение дня на поверхности кожи и слизистых оболочек скапливается огромное количество микробов, которые при малейшем ослаблении иммунной системы начинают расти и размножаться. Для профилактики развития дисбактериоза влагалища рекомендуется использовать специальное мыло для интимной гигиены.
- При посещении общественных мест (сауна, баня, бассейн, спа-салон) старайтесь подкладывать на сидения полотенца и не касаться поверхностей половыми органами. Многие бактерии живут в условиях высокой температуры и влажности, а также легко переносятся на незащищённые покровы.
- Во время полового контакта с непроверенным партнёром используйте презервативы. Поры латекса, из которого изготовлено это средство контрацепции, практически не пропускают патогенные микроорганизмы, что уменьшает риск передачи инфекций.
- Старайтесь ежегодно проверяться у гинеколога, сдавать необходимые мазки и анализы. Это позволит вовремя заподозрить развитие недуга и начать его лечения до возникновения гнойных выделений и других нежелательных последствий.
Питайтесь преимущественно здоровой пищей, чтобы избежать нарушения обменных процессов в организме. Необходимо также отказаться от употребления алкогольных напитков и курения.
Не принимайте фармацевтические препараты без врачебного назначения.
Многие антибиотики влияют на внутреннюю среду организма, способствуя развитию дисбактериоза в желудочно-кишечном и урогенитальном тракте, так как убивают не только вредную, но и полезную микрофлору.
Для профилактики этого все противомикробные средства принимаются в сочетании с пробиотиками и пребиотиками, которые подбираются на консультации с доктором.
Регулярно занимайтесь спортивными нагрузками. Физическая активность способствует поддержанию организма в тонусе, стимулирует рост и развитие мышц. В здоровом теле с крепким иммунитетом гораздо меньше условий для присоединения вторичной инфекции.
Откажитесь от использования ежедневных прокладок без необходимости. Остающиеся на их поверхности выделения в течение суток становятся средой для размножения бактерий. При ношении таких средств гигиены для профилактики различных осложнений менять их необходимо каждые 3–4 часа, чтобы избежать парникового эффекта.
Микрофлора влагалища — это очень чувствительная среда, которую легко нарушить любым нежелательным воздействием извне. Чтобы защитить свой организм от различного рода инфекционных и воспалительных патологий девушка должна с самого раннего возраста внимательно относится к своему здоровью.
Гнойные выделения из влагалища требуют немедленного выявления причины и назначения специфической терапии. Предотвратить развитие многих осложнений можно на самой ранней стадии, если вовремя обратиться к доктору.Помните, что не стоит стесняться подобного симптома: с ним сталкивается практически каждая женщина на протяжении всей жизни.
- Джейн Лейн
- Распечатать
Источник: https://lechenie-simptomy.ru/gnoynye-vydeleniya-u-zhenshchin-prichiny
Нагноение
Ранение можно получить в любом возрасте. Будучи детьми, мы часто падаем и приобретаем раны. Будучи взрослыми, мы тоже не способны избежать различных повреждений на собственном теле.
Рана может быть даже внутренней – после операции, к примеру. Но все мы привыкли к тому, что раны сами затягиваются и вскоре проходят.
Но что происходит, если процесс заживления не проходит? Зачастую здесь речь идет о нагноении, все о котором будет говориться на сайте vospalenia.ru.
Комбинация трех составляющих дает нагноение. Что это такое? Нагноение – это воспаление раны, при котором образуется гной, скапливающийся в мягких тканях.
Какие три составляющие к этому приводят? Открытая рана, загрязнение и инфекция.
Проникновение различных инфекций через открытую рану приводит к развитию рожистых воспалений, абсцессов, флегмон, лимфаденита, лимфангита, гнойного тромбофлебита, а порой и общей инфекции гнойного характера.
Нагноение является вторичным заболеванием. Первичное образование развивается как скопление сгустков крови в ложе раны. Воспаление в таком случае является естественным процессом, который через 5 дней должен пройти и приступить к заживлению.
Бактерии в таком случае проникают пассивно и их деятельность является незначительной. Организм справляется с инфекцией, уничтожает ее, после чего рана заживает. Однако массивное попадание микроорганизмов переходит ко второй стадии – воспалению.
Обычно это происходит в течение 2 дней.
По формам нагноения делят на:
- Острые – проявление всех основных симптомов;
- Хронические.
По возбудителю делят на виды:
- Бактериальные (инфекционные);
- Вирусные;
- Гнойные.
перейти наверх
Фазы раневого процесса
- Все начинается с фазы гидратации при раневом процессе. Он заключается в усиленном притоке крови, образовании экссудата, воспалительном отеке, лейкоцитарной инфильтрации, а также циркулярном застое. Происходит окисление раны с целью ее дальнейшей подготовки к заживлению.
Рана очищается и освобождается от мертвых тканей и клеток, бактерий и продуктов их жизнедеятельности, токсинов. Заживляющий процесс ускоряется благодаря образованию молочной кислоты в ране.
- Фаза дегидратации раневого процесса характеризуется снижением воспаления, уменьшением отека, оттоком крови, устранением экссудата.
- Фаза регенерации заключается в образовании грануляционной ткани и ее созревании, чтобы образовать рубец. На данном этапе бактерии выталкиваются наружу. Если произошло разрушение данной ткани, тогда бактерии имеют возможность проникнуть в рану, что и приводит к нагноению.
Таким образом, выделим стадии гнойно-инфицированного раневого процесса:
- Инфицирование и воспаление;
- Грануляция и восстановление;
- Созревание;
- Эпителизация.
Обильное стремление организма избавиться от инфекции, которая проникла в большом количестве, приводит к скоплению в ране отмерших лейкоцитов – это и есть гной. Нагноение – это побочный эффект от борьбы организма с бактерией. Организм продолжает избавляться от гноя, что приводит к дополнительному воспалительному процессу.
По образованиям, которые возникают на месте раны, делят на виды:
- Пустульные – образование пустул, которые видны через кожу, их прорыв и выведение экссудата наружу.
- Абсцессные – образование гнойника глубоко под кожей. Может спровоцировать образование гангрены, что приведет к ампутации части тела.
перейти наверх
Причины
Причинами нагноения раны являются инфекции, которые проникают внутрь ткани. Как они туда проникают? Либо через открытую рану, например, человек поранился – образовалась открытая рана, либо во время операции, в самый разгар.
Однако бывают случаи проникновения инфекции, когда уже образовался сгусток крови, закрывающий рану, однако человек (или врачи) не проводит никаких антисептических и асептических процедур.
Отсутствие какой-либо обработки раны приводит к ее нагноению, если речь идет о глубоком или массивном проникновении.
В редких случаях нагноение происходит без проникновения какой-либо инфекции. Это является реакцией организма, который негативно реагирует на те препараты и повязки, которые накладываются на рану.
В группу риска попадают люди, у которых снижен иммунитет. Часто это прослеживается при наличии инфекционных заболеваний или у венерически больных.
перейти наверх
Симптомы и признаки нагноения раны
Симптомы нагноения раны проявляются в том, что возникает воспалительный процесс, который характеризуется такими признаками:
- Сосудистое расширение артериол, капилляров.
- Экссудативное образование.
- Клеточные изменения свойств фагоцитов, лейкоцитов.
- Метаболическая и лимфогенная реакция: тканевый некроз, ацидоз, гипоксия.
При абсцессном нагноении наблюдаются характерные симптомы:
- Боль, что является одной из главных симптомов абсцессного нагноения. Она не проходит несколько дней;
- Пульсация;
- Чувство распирания;
- Повышение местной, а затем и общей температуры, обычно к вечернему времени;
- Не проходящее воспаление вокруг раны, сохраняется покраснение и отечность;
- Можно наблюдать гной внутри раны, кровь и ткани грязно-серого цвета;
- Возникает риск распространения инфекции.
перейти наверх
Нагноение у детей
Нагноение у детей часто возникает по причине пренебрежительного отношения родителей к ранам, которые возникают у ребенка буквально каждый день. Если рану не обрабатывать, тогда она может нагноиться. Здесь сопутствующими факторами становятся малые силы иммунной системы, которая еще не развита у малышей.
перейти наверх
Нагноение у взрослых
У взрослых нагноение происходит часто из-за нежелания обрабатывать раны, мол, само заживет. Если речь идет о маленькой ране, тогда она, возможно, справиться сама. Однако при глубоких ранах все-таки необходимо проводить первичную обработку и перевязку раны, чтобы не позволять инфекциям проникать внутрь.
перейти наверх
Диагностика
Диагностика нагноения происходит путем общего осмотра, при котором видны все основные признаки. Дополнительно проводятся процедуры для оценки состояния раны:
- Самая главная процедура для оценки состояния раны – это анализ крови.
- Анализ выделяемого гноя.
- Анализ ткани раны.
перейти наверх
Какие лекарства нужно иметь в домашней аптечке?
- Йод считается самым главным лекарством, который должен быть в аптечке любого человека;
- Вазелин;
- Скипидарная вода;
- Зеленка;
- Глицерин;
- Порошок или мазь стрептоцида, которую накладывают на свежую рану до нагноения;
- Ланолиновая мазь.
Госпитализация производится, когда человек не может своими силами справиться с распространением нагноения. Инфекция перебросилась на близлежащие ткани, покраснение распространяется, рана не заживает – это является основными признаками того, что нужно вызывать скорую помощь.
Пока она прибудет, нужно наложить на пораженный участок смоченную в теплой воде марлю.
В хирургическом отделении происходит вскрытие раны и устранение гноя. Пораженный участок обрабатывается антисептиками. При наличии инфекции даются антибиотики и витамины. Кстати, здесь хорошо употребление в меню больного овощей и фруктов, которые поддерживают и усиливают иммунитет.
перейти наверх
Прогноз жизни
Сколько живут при нагноении? Прогноз жизни может быть утешительным, особенно если вовремя переходить к устранению гнойного образования. Однако запущенная форма болезни может привести к распространению, заражению крови и даже смерти. Это происходит буквально в считанные месяцы.
Источник: http://vospalenia.ru/nagnoenie.html