Содержание
Гидросонография — проверка проходимости маточных труб
Гидросонография (эхогидросальпингография, гидроультрасонография) – анализ на проходимость маточных труб, является одним из важных, часто используемых моментов диагностики вида бесплодия.
Преимущества гидросонографии перед классическим тестом на проходимость маточных труб рентгенологическим исследованием — гистеросальпингографией (ГСГ), в первую очередь заключается в отсутствие рентгеновского излучения.
Кроме того, появляется возможность проведения диагностики в режиме реального времени – наблюдение за продвижением жидкости по маточным трубам может дать ценную информацию о их функционировании. Это позволяет более четко выявлять гидро- или сактосальпинксы.
Из-за того, что для гидросонографии используется не густой контраст как при ГСГ, а физраствор, то нет необходимости туго заполнять полость матки. Из-за низкой вязкости раствора стало возможным использовать тонкие катетеры, которые вводят в полость матки и не вызывают выраженной болевой реакции.
Кроме того, нет опасности того, что физраствор вызовет местное раздражение или аллергическую реакцию, как рентгенологический контраст.
Подготовка к исследованию проходимости маточных труб
До проведения ультразвуковой гидросонографии рекомендуется:
— консультация врача-гинеколога по методике проведения исследования;
— трансвагинальное УЗИ органов малого таза;
— мазок на флору (степень чистоты отделяемого из цервикального канала, влагалища и уретры). Исследование осуществляется при I-II степени чистоты мазка. При наличие воспалительного процесса проведение процедуры откладывается.
Методика выполнения
При проведении гидросонографии пациентка лежит на гинекологическом кресле. Вначале проводится трансвагинальное ультразвуковое исследование: оценивается положение матки, исключается наличие заболеваний тела, шейки матки и маточных труб, оценивается состояние яичников.
После этого проводится обычное гинекологическое исследование, влагалище обрабатывается раствором антисептика.
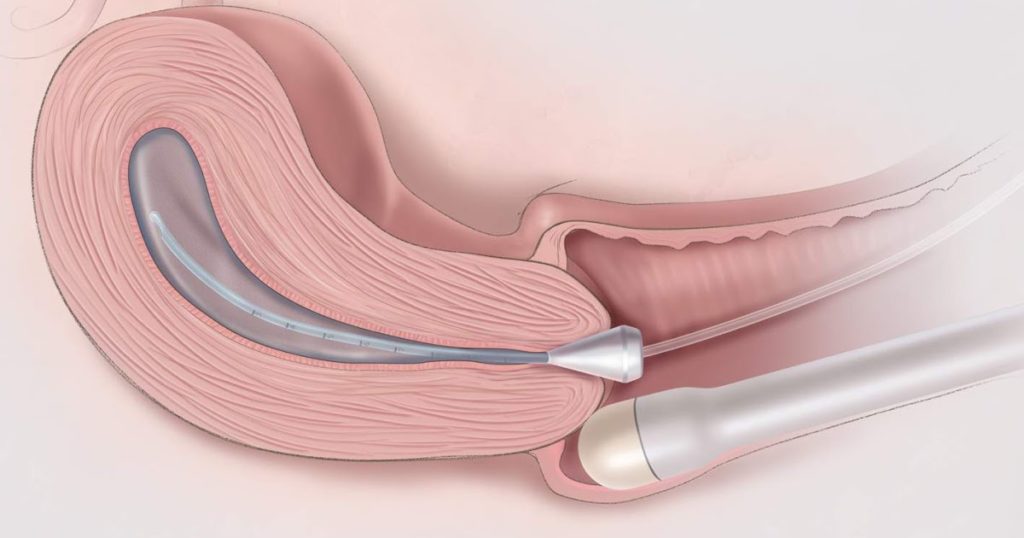
В полость матки вводится тонкий (2-3 мм в диаметре) катетер, который закрепляется с помощью маленького баллончика. Под контролем УЗИ по катетеру в полость матки, маточные трубы вводится стерильный физиологический раствор, который накапливается в брюшной полости (50-100 мл за исследование). Вся процедура занимает 10-15 минут.
Гидросонография проводится на 5-7-9 день менструального цикла (1 день менструации – 1 день вашего цикла).Беременеть после проведения данной процедуры можно уже в цикле, в котором проводилось исследование.
Гидросонография цена
| Гидросонография | 7500 руб. |
| В стоимость процедуры входят:1) консультация врача-гинеколога по методике проведения исследования с осмотром на кресле и оценкой анализа мазка;2) трансвагинальное УЗИ органов малого таза;3) обезболивание в/м;4) катетер5) процедура — гидросонография;6) консультация врача-гинеколога по результатам исследования проходимости маточных труб. |
Гидросонография отзывы
Здравствуйте! 7 ноября 2015 г. проходила процедуру гидросонографии у Каллимулиной Альфии Галлиевны. Процедура прошла совершенно безболезненно. Катетер оказался очень тоненький, только почувствовала его вхождение. При вводе физ.
раствора несколько раз были немного тянущие ощущения и всё, никакой боли. Сегодня 10 ноября, на УЗИ посмотрели размер фолликула при овуляции и эндометрий. У меня все отлично, позитивное настроение, чего желаю всем женщинам.
Альфия Галлиевна, огромное Вам спасибо за внимательное отношение и профессиональный опыт!!
Ольга 10.11.15
**************************************************************************************************************************
Доброе утро! Решила рассказать о своем опыте. Проходила я мимо клиники и решила зайти, спросить об услугах. Давно слышала о процедуре на проходимость маточных труб, но никак не решалась сделать. То одно, то другое. Детей не было 8 лет у нас с мужем и он ушел к другой.
Я конечно винила его, и решила сделать гидросонографию, чтобы себя оправдать и подтвердить, что у меня все хорошо. НО! оказалась проблема во мне! Я со своей ленью и откладыванием такой простой процедуры осталась без мужа. Он уговаривал меня провериться, полечиться, а я то думала, что все в порядке у меня.
Девчата, не откладывайте на завтра, то что можно сделать сегодня. Процедура терпимая, делала у Лачашвили Нино Паатовны. Всем удачи!
Аноним 15.08.15
******************************************************************************************************************************
Начитавшись форумов с отзывами после процедуры на исследования маточных труб, я была настроена на боль, но оказалось все не так страшно. Все боятся, что будет больно. Но у меня ощущения были распирания внизу живота при введении раствора, как будто вот-вот должны начаться месячные. Не могу сказать, что совсем было не больно, но все терпимо.Кстати, я на своем опыте убедилась, что необязательно делать уколы перед процедурой. Я очень боюсь уколов и мой врач, Каллимулина Альфия Галиевна, порекомендовала мне за сутки до процедуры принимать ношпу или спазган по схеме. Что я и сделала.
Результат меня порадовал! Теперь будем стараться с новыми силами!
Татьяна 24.06.15
******************************************************************************************************************************
Привет всем! Я пару месяцев назад сделала анализ на проходимость маточных труб у Шишкиной, а сейчас я беременна! Никто не может поверить в это. Я долго хотела ребеночка и вот оно — счастье. Спасибо огромное!!! Буду наблюдаться только у Вас.
Источник: http://www.zdravia.ru/site/194
Способ проведения, подготовка и результаты гидросонографии маточных труб
Проведение гидросонографии маточных труб осуществляется часто. Гинекологическое исследование выполняют для оценки состояния репродуктивных органов женщины. Процедуру назначают для проверки проходимости маточных труб. Методика позволяет обнаружить патологии, ставшие причиной бесплодия.
Подготовка к процедуре
Женщинам, ожидающим проведения гидросонографии, требуется соответственное подготовиться к процедуре. УЗИ проходимости маточных труб – это безопасный и малотравматичный способ диагностики. Подготовка к гидросонографии включает следующие этапы:
- трансвагинальное УЗИ ОМТ;
- врачебная консультация касательно способа проведения ультрасонографии;
- общий гинекологический осмотр, бактериологический мазок (чтобы убедиться в отсутствии инфекционных заболеваний);
- анализ мочи, мазок на степень чистоты отделяемого из цервикального канала, влагалища и уретры.
Гидросонография маточных труб выполняется без применения рентгена. Это более современный метод диагностики. На организм женщины не будет воздействовать вредное излучение. Гидросонография хорошо переноситься, не вызывает дискомфорта. Также подготовка к УЗИ подразумевает:
- отказ от вагинальных суппозиториев и спринцеваний за неделю до обследования;
- воздержание от половых контактов за два дня до процедуры.
Проведение гидросонографии маточных труб во второй фазе цикла требует сдачи крови или обычного теста на беременность. Обычно диагностика проводится без применения наркоза. Тем не менее этот вопрос следует заранее обсудить с врачом. Если у женщины повышенный порог чувствительности, ей разрешается принять Баралгин или Но-шпу.
Гидросонография фаллопиевых труб осуществляется только при 1-2-й степени чистоты мазка. Противопоказано проведение процедуры при наличии воспалительных и инфекционных заболеваний. В таком случае потребуется пройти курс лечения, затем заново сдать анализы и пройти подготовку.
Проведение исследования
Гидросонографию выполняют в определенный день цикла. Точнее в 1-2-й день до наступления овуляционного периода. Когда шейка матки расслаблена и расширена, врачу легче вводить катетер. Гидросонографию показано проводить на 5, 7, 9-й день менструального цикла. Техника выполнения диагностики:
- женщину помещают на гинекологическое кресло;
- проводят трансвагинальное УЗИ для оценки положения матки и состояния яичников;
- затем происходит обработка антисептиком стенок влагалища и шейки;
- через цервикальный канал в маточную полость вводят тонкий катетер диаметром 2-3 мм (он мягкий и не повредит шейку), закрепляют с помощью небольшого баллончика, который раздувают, чтобы устройство не выпало;
- затем вводят УЗИ-датчик, чтобы подтвердить расположение катетера;
- выполнив необходимые манипуляции, врач по резиновой трубке пускает теплый стерильный физраствор в объеме 50-100 мл, подогретый до температуры 37 градусов;
- жидкость скапливается в полости матки, поднимается по фаллопиевым трубам, откуда попадает в брюшную полость.
Гидросонография проводится в течение 10-15 минут. Высокочувствительная, легко переносимая процедура дает много полезной информации. Для повышения эффективности гидросонографии разработаны специальные растворы с контрастным веществом. Основная цель их применения — получение детальной информации, касающейся проходимости, формы и состояния фимбриального отдела маточных труб.
Результаты исследования
Гидросонография является диагностической процедурой, помогающей выявить патологии, препятствующие естественному наступлению беременности. Присутствие стерильного физраствора в малом тазу после окончания процедуры говорит об удовлетворенной проходимости маточных труб. Критерии проходимости:
- прослеживание тока раствора вдоль маточной трубы в течение 5-10 секунд;
- распространение жидкости вокруг яичников;
- отсутствие ее скопления в просвете протоков.
Гидросонография позволяет увидеть контур и форму органа, аномалии строения, наличие полипов или миом, толщину и рельеф эндометрия. Также с помощью этой диагностики можно оценить скорость передвижения стерильного физраствора в исследуемых протоках. УЗИ проходимости маточных труб позволяет подтвердить или опровергнуть наличие спаечного процесса в малом тазу.
Последствия проведения диагностики
После гидросонографии маточных труб нет необходимости находиться в поликлинике и проводить реабилитацию. Процедура абсолютно безопасная, осуществляется быстро. После диагностики маточных труб может возникнуть некоторый дискомфорт, это вполне нормальная физиологическая реакция организма. Возможно появление боли, которая исчезает по истечении 2-3 часов.
Если после гидросонографии появились кровяные, творожистые или коричневые выделения с неприятным запахом, зуд, жжение, боли и рези внизу живота, немедленно обращайтесь к врачу. Такие симптомы указывают на инфекцию, занесенную с помощью нестерильных инструментов.
Главное преимущество гидросонографии — это отсутствие рентгеновского облучения. Доктор имеет достаточное количество времени, чтобы внимательно изучить фаллопиевы трубы и полость матки. Такая диагностика минимизирует риск аллергических реакций и дискомфортных ощущений, возникающих при рентгенологическом обследовании.
Источник: http://ZdorovieLedy.ru/diagnostika/gidrosonografiya-matochnyh-trub.html
Гидросонография как метод исследования маточных труб
Гидросонография маточных труб (эхогидрсальпингография) – это метод исследования их проходимости с помощью УЗИ. Диагностический прием нетравматический, не требует обезболивания или радиационного излучения, поэтому может использоваться несколько раз.
Подготовка к диагностической манипуляции включает следующие пункты:
- консультацию врача акушера-гинеколога;
- УЗИ органов половой системы трансвагинальным датчиком;
- определение степени вагинальной чистоты, то есть проведение исследования возможно только при первой и второй степени чистоты.
Показания
- Подозрения на патологический процесс в маточных трубах;
- Подозрения на сальпингит (воспалительное заболевание в фаллопиевых трубах), сальпингоофорит (воспалительное заболевание в фаллопиевых трубах и яичниках);
- Диагностика бесплодия.
Что показывает?
Гидросонография это изучение функциональной проходимости маточных труб. Ход ее проведения следующий: вводится в полость органа NaCl 0,9% или другой медицинский раствор, с помощью которого стенки матки расправляются, что можно оценить с помощью УЗИ.
Доктор может отследить поток течения вещества в придатках. В норме из органа введенный раствор поступает в придатки, а потом в брюшное пространство. Если присутствует трубная непроходимость, то маточные стенки будут увеличиваться и растягиваться.
Противопоказания к проведению диагностики следующие: если диагностированы спайки, частичная непроходимость или другие воспалительные заболевания мочеполовой системы.
Если вследствие воспалительного процесса накапливается вещество (экссудат), формируется гидросальпингс.
Рассмотрим три варианта развития: 1 – однокамерный, когда в пространстве между маткой и яичником можно обнаружить образование вытянутой формы, где продольный размер преобладает над поперечным; 2 – многокамерный вариант, когда в том же пространстве визуализируется образование с множественными перетяжками, которые формируются в результате перегибов трубы или в результате спаечного процесса; 3 – абсцесс: однокамерное округлое или овальное образование, стенки плотные, контуры ровные, иногда бугристые.
Что такое непроходимость маточных труб?
Нужно помнить несколько симптомов, которые могут говорить нам о вышеуказанной патологии. Например, сильные болезненные менструации, тянущие болевые ощущения внизу живота, боли при половой близости и обильные желтые выделения из половых путей.
Если женщина здорова, примерно раз в месяц у нее происходит овуляция, когда созревает доминантный фолликул, из которого выходит яйцеклетка.
Потом она направляется по фаллопиевым трубам (длина 10 см, диаметр 1 см), где может слиться со сперматозоидом. Оплодотворенная клетка опускается в детородный орган приблизительно на 7–10 день.
Таким образом, маточные трубы обеспечивают транспорт генеративной клетки.
Если диагностирована трубная непроходимость, то яйцеклетка не может оплодотвориться и пройти в матку для последующей имплантации.
Факторы, которые повышают риск заболевания: заблокирована воспалительным веществом труба, ее неподвижность, нарушения функции ворсинок.Различают несколько факторов, которые могут привести к неполноценности фаллопиевых труб. Дисфункция ворсинок, или, как их еще называют, фимбрий, которые в норме должны захватывать яйцеклетку и направлять ее в полость матки, спайки вокруг придатков, полная или частичная непроходимость, односторонняя или двухсторонняя.
Среди основных причин, которые приводят к данному заболеванию, нужно отметить воспалительные заболевания или скрытые половые инфекции (хламидиоз, уреаплазма, микоплазма), поэтому данные заболевания требуют особого внимания и лечения.
Другие неинфекционные причины приводят к трубному бесплодию: врожденные аномалии, эндометриоз и эндометриоидные кисты, внематочная беременность, полипы и новообразования труб, аборты, операции на органах брюшной полости и малого таза (операции на кишечнике при кишечной непроходимости или аппендицит, перитонит). Вышеуказанные причины могут привести к спаечному процессу.
Другие методы исследования маточных труб:
- гидросонография, УЗИ;
- гистеросальпингография;
- лапароскопия;
- фертилоскопия и трансвагинальная гидролапароскопия.
ГСГ, или Гистеросальпингография
Данная методика обследования используется реже, чем гидросонография, хотя эффективность ее выше.
Методика проведения ГСГ включает следующее: используется местная анестезия, после чего вводим контрастное вещество в полость матки. С помощью рентгена делаем несколько снимков.
С помощью рентгеновских снимков можно увидеть: контуры матки, заполнения маточных труб жидкостью и продвижения ее в брюшину. Если доктор наблюдает остановку потока жидкости, то это говорит о трубной непроходимости.
ГСГ проводят в первой половине менструального цикла, для того чтобы уберечь яйцеклетку от рентгеновского излучения. Данный метод исследования имеет свои недостатки, например, он провоцирует сальпингит, приводит к болевым ощущениям по окончанию процедуры.
В некоторых литературных источниках говорится о лечебных свойствах данного метода, так как лечебный раствор промывает полость детородного органа и придатков.
В наше время ГСГ проводят реже, так как контрастное вещество может вызывать спазм труб и симулировать непроходимость.
Плюсы УЗИ-ГСГ: простота использования, атравматичность, возможность пролонгированного исследования
Лапароскопия
Часто используемый и эффективный метод для диагностики патологии придатков, а также используется как метод лечения. Для проверки проходимости фаллопиевых труб в матку вводят раствор и следят, как он перемещается по трубам, затем в брюшину.
Преимущество метода – возможность ликвидировать спаечный процесс, эндометриоидные очаги, которые приводят к нарушению функции маточных труб.
Диагностическую лапароскопию посмотрите на видео. Приятного просмотра.
Эхогидротубация
Метод исследования, который позволяет определить проходимость труб с помощью введенного контраста и УЗИ. Проводится исследование в первой половине цикла, приблизительно на пятый день.
Перед диагностикой обязательно проводятся подготовка и консультация с врачом-гинекологом.
Противопоказания к проведению диагностической процедуры: воспалительные и инфекционные заболевания мочеполовой системы, нарушения микрофлоры влагалища.
Гистероскопия
Исследования с помощью специального прибора – гистероскопа, для оценки состояния половой системы и определения таких заболеваний, как полипы, миомы, спайки, бесплодия. Также используется для лечения – удаления спаек, полипов, миоматозных узлов.
Гистероскоп – специальный прибор в несколько миллиметров в диаметре с видеокамерой, которую вводят в полость детородного органа и получают на экран монитора увеличенное изображение.
Сочетание нескольких методов, таких как гидролапароскопия с хромогидротубацией, гистеро- и сальпингоскопией, называется фертилоскопией.
Как проводится процедура, можно увидеть на видео.
Гидросонография
Методика, диагностирующая проходимость фаллопиевых труб, которая характеризуется введением в полость матки катетера и его закреплением с небольшого баллончика. Через катетер вводится специальный раствор, который заполняет орган и придатки изнутри, затем накапливается в брюшине. Всю процедуру проводят под контролем УЗИ на 5, 7, 9 дни цикла менструации.
При эндокринных факторах бесплодия УЗИ – ведущий метод диагностики, при трубных и перитонеальных факторах преимущество имеет лапароскопия.
С помощью гидросонографии доктор может диагностировать заболевания матки и придатков, выяснить причины бесплодия, оценить результаты проведенного лечения безболезненно, без вреда для здоровья пациентки и негативных факторов для наступления беременности.
Если непроходимость труб установлена, то требуется дополнительное обследование семейной пары для исключения сопутствующих заболеваний, которые приводят к бесплодию. Нужно сдать кровь на гормоны, определить состояние слизистой детородного органа и узнать, есть ли у женщины регулярная овуляция. Мужчинам рекомендовано сдать спермограмму.
При данном заболевании возможен медикаментозный и хирургический подход.
Медикаментозное лечение включает: противовоспалительные препараты с антибиотиками и физиотерапевтические мероприятия – электрофорез с рассасывающими препаратами. Эффективность доказана при отсутствии спаечного процесса.Оперативное лечение возможно лапароскопическим методом с ограничением в возрасте до 35 лет при частичной непроходимости, но данное лечение не может уберечь от рецидивов.
При лапароскопических операциях в гинекологии выполняют всего три или четыре небольших разреза. Специальное устройство (троакар) вводят в область под пупком и в боковые стенки брюшной полости. Для визуализации операционного поля используют троакар с камерой, другой – световой, для газового нагнетателя, и специальные хирургические инструменты.
Сначала делают пневмоперитонеум (введение углекислого газа в брюшную полость), затем тщательно осматривают органы и переходят к операционному приему. Перед тем как закончить операцию, повторно проводят осмотр органов (ревизию) и избавляются от остатков крови или жидкости, выводят газ и инструменты. Операцию заканчивают наложением швов на послеоперационные раны.
Послеоперационный период имеет меньше осложнений, чем при полостной операции. Выписывают пациентку уже на 3-5 сутки после проведенного оперативного вмешательства.
Преимущества лапароскопической операции: менее травматические, укорочен послеоперационный период, не требует долгой реабилитации, косметический дефект небольшой.
Пациентке, которой была проведена операция, при положительном тесте на беременность нужно обратиться к врачу для обследования, потому что воспалительные процессы и операции увеличивают риск внематочной беременности.
Если говорится о полной непроходимости, супружеской паре рекомендована методика ЭКО (экстракорпоральное оплодотворение).
Отзывы пациентов
Светлана: “Процедура не вызывает особо приятные ощущения, было немного больно. Цена приемлемая, врачи вежливые, внимательные. Отзыв о клинике, где проходила, хочу хороший оставить”.
Карина: “Долго не могла забеременеть. Решилась на УСГ. Долго не могла понять что такое ультрасонография маточных труб. А сонография – достаточно точный метод обследования, только неприятно было при вводе катетера. Почему-то еще желудок разболелся. Непроходимость, к счастью, не подтвердилась”.
Татьяна: “После уговоров мужа пошла на проверку труб на проходимость узи. Ультразвуковой метод достаточно точный. Плохо дело, нашли полипы. Сейчас лечимся, надеюсь, все образуется”.
Источник: https://uziprosto.ru/ultrazvuk/malogo-taza/gidrosonografiya-matochnyx-trub-pokazaniya.html
Проверка маточных труб на проходимость
По многочисленным отзывам, очень часто пациентка даже не подозревает у себя наличие подобной патологии. Неблагополучие не проявляется отчетливой клинической картиной и не создает никаких сложностей при повседневном функционировании внутренних органов.
До тех пор, пока женщина не решается на зачатие, стеноз просвета не дает о себе знать. Только тогда, когда пациентка понимает, что долгожданное оплодотворение становится недостижимым, она обращается к врачу.
При этом очень часто ставится диагноз, связанный с нарушением проходимости труб. Иногда косвенными указаниями на патологию становятся частые воспалительные процессы гинекологических органов, отек матки и яичников, неясный болевой симптом.
Специалист понимает, что в данном случае требуется основательная проверка маточных труб на проходимость. Поэтому наиболее часто он направляет пациентку на ультразвуковое исследование. Существуют и другие методы диагностики, но сонография является наиболее безопасным и быстрым из них.
Обычно ее предваряет традиционное трансвагинальное УЗИ. При наличии сомнений назначается более развернутая процедура с применением контрастного вещества.
Причины и виды непроходимости маточных труб
Основным фактором, приводящим к выраженному изменению просвета фаллопиевых труб, становится развитие хронического воспаления в гинекологической области пациентки. Оно быстро приводит к резкому изменению деятельности матки и ее придатков, а также способствует формированию сильной отечности, которая и затрудняет прохождение яйцеклетки.
Нередко трубная непроходимость бывает также вызвана:
- внематочной беременностью;
- инфекцией после аборта;
- врожденной аномалией;
- полипозом;
- разрастанием фиброзной ткани;
- спаечным процессом;
- стенозом просвета;
- травмой малого таза;
- частыми гормональными нарушениями;
- хирургическим вмешательством;
- эндометриозом;
- новообразованием;
- туберкулезом матки и др.
Виды патологии могут зависеть от самых разных причин ее развития. В основном трубная непроходимость возникает из-за стремительного размножения патогенной микрофлоры в тканях. Иногда же она бывает вызвана нарушением выработки слизи, закупоривающей просвет органа.
Выделяется также органический (в результате патологических изменений) и функциональный вид непроходимости (из-за изменения нормальной активности фаллопиевых труб различной этиологии).
Специалисты также различают двустороннюю (выраженное изменение просвета обоих органов) или одностороннюю (отмечающееся с правой или с левой стороны) непроходимость.Выделяется также полный (когда беременность не наступает) и частичный (существует шанс прохождения яйцеклетки, но он значительно затруднен) ее вид.
Когда планировать беременность после ГСГ
Если проблемы с зачатием вызваны непроходимостью одной из маточных труб, что можно определить по результатам гистеросальпингографии (в заключении будет написано, что частичная непроходимость маточных (фаллопиевых) труб), то женщина в принципе не лишена возможности иметь ребенка.
Источник: https://zdorovo.live/obsledovaniya/sposob-provedeniya-podgotovka-i-rezultaty-gidrosonografii-matochnyh-trub.html
Гидросонография (эхогидросальпингография, гидроультрасонография)
Оценка проходимости маточных труб является одним из ключевых моментов диагностики вида бесплодия. Не случайно тесты на проходимость маточных труб, наряду с гормональным, инфекционным обследованиями, ультразвуковым исследованием и осмотром на кресле, включены в классическую базовую «пятерку» методов обследования пациенток с бесплодием.
Так называемый трубно-перитонеальный фактор бесплодия, то есть нарушения функционирования маточных труб или наличие спаечного процесса в малом тазу, по данным российских специалистов, встречается почти у каждой второй женщины, проходящей лечение бесплодия.
Соответственно европейским исследованиям, маточные трубы оказываются непроходимыми или затрудненно проходимыми у 20 – 25 % пациенток с бесплодием. Не смотря на различия в российской и европейской статистике бесплодия, очевидно, что оценка состояния маточных труб очень важна.
Но, хотя уже более 300 лет назад Ренье де Графом было доказано, что маточная труба – «проводник» яйцеклетки от яичника до матки, до сих пор мы не можем полностью оценить эту единственную транспортную функцию маточной трубы.
Применяемые в настоящее время методы определения состояния маточных труб включают: сбор анамнеза (то есть история болезней), определение в крови уровня антител к хламидиям, классическая гистеросальпингография, гидросонография.
А также «золотой стандарт» — лапароскопия, во время которой проводится проверка проходимости маточных труб — хромогидротубация (для этого теста во время лапароскопии в полость матки вводят ярко-синюю жидкость, которая хорошо видна, когда вытекает из маточных труб).
Сложно представить, чтобы лапароскопия, то есть оперативное вмешательство, хотя и высокоинформативное, но имеющее определенные риски, была одним из обычным первых диагностических тестов.
Беседа, несомненно, самый простой и недорогой способ узнать, какой фактор бесплодия надо подозревать.
Как уже было сказано, имевшиеся в прошлом операции, особенно классические полостные, внематочные беременности, перенесенные заболевания, передаваемые половым путем или воспаления придатков, использование такого контрацептива, как внутриматочная спираль, способствуют развитию спаечного процесса, дисфункции маточных труб. Но, к сожалению, после беседы непроходимость труб можно только предполагать, а ведь это ещё и доказать надо.
Половая инфекция – самая частая причина непроходимости маточных труб. В последние годы отмечается повышение частоты хламидиоза. Возбудитель этого заболевания — Chlamidia trachomatis — отличается быстрым распространением, глубоким проникновением в ткани маточных труб, повреждая слизистую труб, вызывая фиброз стенок маточных труб.
Кроме этого, эта инфекция вызывает очень сильный спаечный процесс не только в малом тазу, но и в брюшной полости, даже вокруг печени. Для определения того, была ли эта инфекция в прошлом, у женщин смотрят уровень антител к хламидиям в сыворотке крови.
Если антитела обнаруживаются, то это значит, что женщина болела хламидиозом, трубы у нее поражены и не могут выполнять транспортную функцию. В таком случае Американская ассоциация репродуктивной медицины (ASRM) не рекомендует исследовать проходимость труб, а сразу предложить пациентке ЭКО.Но все-таки, хламидиоз, как и другие инфекции, передающиеся половым путем – не единственная причина спаечного процесса и спайки могут оказаться, даже если у женщины и не было этих заболеваний.
Классическим тестом на проходимость маточных труб является рентгенологическое исследование, которое называется гистеросальпингография (ГСГ), то есть, если переводить с латыни – «изображение матки и маточных труб». Это исследование проводится на рентген – аппарате в первую, фолликулярную, фазу цикла.
Пациентка лежит на столе рентген-аппарата, в канал шейки матки вводят металлический катетер так, чтобы он достигал полости матки. После этого через этот катетер полость матки туго наполняют рентгеноконтрастным веществом, которое, в случае проходимых маточных труб, через них проникает в полость малого таза.
Делают два снимка- первый в начале введения рентгеноконтраста, чтобы оценить форму полости матки, четкие у нее контуры или нет, есть ли какая-нибудь патология полости матки (внутриматочные спайки – синехии, миомы, полипы) и проходимы ли трубы, а второй снимок – через несколько минут.
На втором снимке смотрят, форму маточных труб (норма, сактосальпинксы, гидросальпинксы), по характеру распространения жидкости в полости малого таза определяют наличие спаечного процесса в малом тазу.
ГСГ достаточно недолгая и, разумеется, амбулаторная процедура, но, все-таки, некомфортная и часто – болезненная манипуляция. По данным различных исследований, частота воспалительных осложнений после ГСГ достигает 3%. Более того, ГСГ отличается высокой частотой ложно-положительных и ложно-отрицательных результатов.
Ложно-позитивные (при этом нормальные трубы на снимке выглядят как непроходимые) результаты достигают 25% и возможны вследствие спазма труб, неправильного заполнения полости матки контрастом, вследствие того, что рентгеноконтрастные растворы обладают высокой вязкостью.
Частота ложно-негативных заключений (то есть – патологии не найдено), по данным нескольких исследований, равна почти 40%. Это может быть из-за того, что тонкие спайки, идущие вдоль трубы (перитубарные), растягивающих её, мешающие её «работать» проводником оплодотворенной яйцеклетки от яичника до полости матки, просто-напросто не видны на снимках. Еще в 1995 г.в крупнейшем научном журнале (Fertility Sterility, 64:486-491) был опубликован мета-анализ (аналитическом обзоре большого числа независимых исследований, посвященных одной проблеме), эффективности ГСГ, выполненный Swart P, Mol B и van der Veen.
Эта работа, которая так и называлась – «Достоверность гидросальпингографии в диагностике патологии маточных труб», показала, что ГСГ приемлема для оценки проходимости или окклюзии маточных труб и менее достоверна при диагностики спаечного процесса в малом тазу.
Все вышеперечисленное заставляло искать новые методики, имеющие более высокую достоверность, информативность, легко переносимые пациентами и не обладающие вредным воздействием, таким, например, как рентгеновское излучение.
Еще с начала 80-х годов широко стало распространяться УЗИ, выполненное влагалищным датчиком. Преимущества влагалищного (или вагинального) датчика перед трансабдоминальным (датчика, которым водят по животу) проявились очень быстро.
Это отсутствие необходимости наполнять мочевой пузырь перед исследованием, то есть не надо заставлять себя выпить 1 – 1,5 л жидкости, а потом долго ждать в очереди, замирая от ужаса, удержишь эту воду или нет и примеривать, как потом бежать в туалет.
Влагалищные датчики обеспечивают более информативное и подробное изображение, независимо от «толщины» пациентки, метеоризма, спаечного процесса в брюшной полости и т.д. При этом виде исследования датчик подводится практически вплотную к матке и яичникам, что позволяет «рассматривать» их более детально.
Кроме этого, в 1987 г были опубликованы результаты исследований, проведенных под руководством Diechert U, которые показатели, что возможности УЗИ в диагностике патологии полости матки (синехии, миомы, полипы, пороки развития матки) значительно возрастают, если полость матки заполнить жидкостью. Сейчас чаще всего применяют самый обычный и абсолютно безвредный физраствор.
Все это привело к появлению новой методики – гидросонографии.
Постепенно гидросонография стала полноценной, принятой и широко используемой диагностической методикой. Преимущества гидросонографии перед классической ГСГ проявились достаточно быстро и в первую очередь это – отсутствие рентгеновского излучения.
Так как нет опасения того, что пациентка может получить чрезмерную лучевую нагрузку, доктор жестко не ограничен во времени исследования, возможно проведение диагностики в режиме реального времени – наблюдение за продвижением жидкости по маточным трубам может дать ценную информацию о их функционировании.
Это позволяет более четко выявлять гидро- или сактосальпинксы.
Так как для гидросонографии используется не достаточно густой контраст, а физраствор, вязкость которого не превышает вязкости обычной воды, то нет необходимости туго заполнять полость матки, так как расширение полости матки и четкая визуализация формы полости, ее контуров и возможной патологии наблюдается и при умеренном заполнении.Из-за низкой вязкости раствора стало возможным использовать и тонкие катетеры, которые вводят в полость матки, что не вызывает выраженной болевой реакции. Кроме того, нет опасности того, что физраствор вызовет местное раздражение или аллергическую реакцию, как рентгенологический контраст.
Благодаря использованию физраствора, повысилась точность диагностики перитубарных спаек и спаечного процесса в малом тазу вообще.
Это произошло из-за того, что «вода», поступающая в полость малого таза через проходимые маточные трубы, свободно растекается, обтекая спайки, как бы отодвигая внутренние органы друг от друга, формируя «акустическое окно», позволяющее гораздо лучше увидеть и выяснить ситуацию внутри малого таза.
Соногистерография проводится на амбулаторной основе, занимает 10 – 15 минут и часто для ее проведения не требуется анестезии, хотя многие исследователи отмечают лучший эффект от проведения этой манипуляции под общим наркозом, так как в этом случае невозможен «психогенный» спазм труб, что может привести к ложным результатам.
Как выполняется гидросонография?
Пациентка лежит на гинекологическом кресле, у которого горизонтально опущена спинка. Доктор сначала проводит гинекологический осмотр, чтобы уточнить отклонена матка кпереди или кзади. После этого во влагалище вводятся зеркала, влагалище и шейка матки тщательно обрабатываются.
В полость матки через канал шейки матки вводится тонкий (2 – 3 мм в диаметре) катетер из мягкого материала, который просто следует ходу канала шейки матки и не может повредить матку. После введения катетера в полость матки у него на конце раздувают баллончик из тонкой резины для того, чтобы катетер не мог выпасть из полости матки.
Во влагалище вводят вагинальный УЗИ-датчик. После ультразвукового подтверждения правильного расположения катетера, то есть в полости матки, через катетер вводят теплый (примерно температуры тела) стерильный физраствор. Обычно для раздувания полости матки достаточно 3 – 5 мл, после чего жидкость начинает поступать по фаллопиевым трубам.
Количество вводимой жидкости может варьировать от 20- 30 мл до 100 – 120 мл.
Оптимальным для проведения гидросонографии признан так называемый предовуляторный период, то есть 8 – 11 дни обычного 28-30 дневного менструального цикла. Это вызвано тем, что, во-первых, менструации уже нет несколько дней, но эндометрий еще тонкий и не мешает оценивать форму полости матки, ее границы, не скрывает возможную патологию.
Во-вторых, можно быть уверенным, что еще не было овуляции и, соответственно, нет беременности. Конечно, если у пациентки бесплодие, то шанс, что вдруг наступит беременность, да еще в этом цикле, конечно, не велик, но, все-таки такие случаи описаны.
А в-третьих, в этот период движение жидкости от матки к яичникам для маточных труб физиологично.
Для повышения эффективности гидросонографии были разработаны специальные контрастные растворы. Ведь раньше оценка состояния маточных труб была весьма затруднительна.В основном просто отмечалось накопление жидкости в позадиматочном пространстве, что в целом говорит о проходимости труб, но не всегда позволяет дифференцировать – одной или обеих, а также не давало информации об их состоянии.
Хотя уже в первых работах было отмечено, что за счет того, что жидкость накапливается в полости малого таза и органы как бы «плавают» в ней, между органами появляется пространство, в котором отчетливо видны спайки. То есть эта методика оказалась высокоинформативной в плане диагностики спаечного процесса в малом тазу.
Основная цель использования имеющихся контрастов – именно получение детальной информации о состоянии маточных труб, то есть их проходимости, форме, состоянии (что бывает видно не всегда) фимбриального отдела маточных труб. В настоящее время широко применяется раствор, который называется «Эховист».
Этот контраст состоит из взвеси микрочастиц моносахарида галактозы в 20% водном растворе галактозы. Внешне этот раствор прозрачен, жидкий, как обычная вода, но на экране ультразвукового аппарата он ярко – белого цвета (гиперэхогенный). При проведении гидросонографии с применением этого раствора, он «высвечивает» стенки маточных труб ярко-белыми линиями.
Если трубы проходимы, то эти «метки» прослеживаются на протяжении всей трубы.
Вообще, критерии проходимости маточных труб при гидросонографии с контрастированием включают:
- Прослеживание тока жидкости вдоль маточной трубы или хотя бы в начальном (ближнем к матке) отделе трубы в течение как минимум 5 – 10 секунд.
- Определяемое вытекание контрастной жидкости из маточной трубы и распространение её вокруг яичников.
- Отсутствие гидросальпинксов
- Получение доплеровского сигнала (цветовое подтверждение тока жидкости) на любом отрезке маточных труб.
Соответственно классическим представлениям, оптимальным способом оценки матки и маточных труб является двухэтапная схема проведения гидросонографии.
Сначала вводится стерильный физраствор, что позволяет оценить форму полости матки, отсутствие или наличие внутриполостной патологии, а также проходимость труб и, возможно, наличие спаечного процесса в малом тазу.
После этого дополнительно вводят контрастирующую жидкость (разумеется, в ходе этого же исследования) и это позволяет прицельно, с высокой точностью, «рассмотреть» маточные трубы.
Таким образом, все вышеперечисленное позволяет рассматривать гидросонографию с контрастированием как высоко чувствительную, достаточно легко переносимую процедуру, дающую много ценной информации при обследовании пациенток с бесплодием.
При обнаружении на гидросонографии патологии, препятствующей наступлению беременности, пациентке требуется проведение уже не диагностических, а лечебных манипуляций, таких, как лапароскопия и/или гистерорезектоскопия.
Источник: https://www.natalimed.ru/zabolevaniya/gidrosonografiya/